
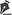
Original Article - Year 2008 - Volume 23 -
Plastic Surgery After Bariatric Surgery: Pre, Per and Post Operative Aspects
Cirurgia Plástica Após Gastroplastia Redutora: Abordagem Pré, Per e Pós-operatória
ABSTRACT
Patients who undergo a reduct gastroplasty surgery present great weight loss (65 to 80% of the weight excess in the first 18 months) and the plastic surgery represents an important play in the treatment of exceeded skin that can cause posture, hygiene and dermatologic disturbs, besides sexual restriction and other psychosocial privations. Seventy plastic surgery patients, who have been operated on the period of June 2003 to June 2005, have been studied in order to evaluate their pre, during and post needs of care after the reduct gastroplasty process using gastric bypass.
Keywords: Obesity, morbid/surgery. Bariatric surgery. Surgery, plastic/methods.
RESUMO
Pacientes submetidos a gastroplastias redutoras apresentam grandes perdas ponderais (65 a 80% do excesso de peso nos primeiros 18 meses), tendo a cirurgia plástica papel fundamental no tratamento dos grandes excessos cutâneos que poderão ocasionar distúrbios posturais, higiênicos, dermatites e restrições sexuais, entre outras privações psicossociais. Foram revisados 70 pacientes operados no período de junho de 2003 a junho de 2005, tendo por objetivo a avaliação dos cuidados pré, per e pós-operatórios destinados aos pacientes submetidos às diversas cirurgias plásticas após gastroplastia redutora por bypass gástrico.
Palavras-chave: Obesidade mórbida/cirurgia. Cirurgia bariátrica. Cirurgia plástica/métodos.
O número de pessoas obesas mórbidas duplicou no século XX. Estima-se que 5% da população nos países ocidentais sejam constituídos por obesos mórbidos. Tratamentos convencionais para obesidade são ineficazes em grande parte das vezes, o que tem aumentado em muito o tratamento intervencionista: a cirurgia bariátrica1,2.
Levando-se em consideração que saúde é o bem-estar físico, social e emocional, a cirurgia plástica se torna a última etapa do tratamento multidisciplinar do obeso, tendo por objetivo a restituição de uma melhor harmonia corporal e sua melhor reintegração em seu meio social, além de participar do tratamento de complicações orgânicas, tais como dermatites, distúrbios posturais, emocionais (depressão) e higiênicos3-5.
Contudo, vale a pena lembrar que esses pacientes submetidos a gastroplastia redutora podem apresentar variados tipos de distúrbios alimentares (déficits minerais, hipovitaminoses, hipoproteinemia, anemia, etc), que poderão interferir significativamente no resultado das cirurgias plásticas propostas e no equilíbrio do paciente em questão2,3,5.
O presente trabalho apresenta uma análise específica destes pacientes submetidos a gastroplastia redutora, analisando fatores pré, per e pós-operatórios, com a finalidade de evitar, identificar e tratar adequadamente intercorrências e complicações comuns a qualquer procedimento cirúrgico e mais freqüentes nesses pacientes, como seroma, deiscência, infecções e hematomas.
MÉTODO
Foram avaliados, retrospectivamente, 70 pacientes operados no período de junho de 2003 a junho de 2005, todos realizados e acompanhados por um mesmo cirurgião, sendo 52 (74,3%) mulheres e 18 (25,7%) homens, com idade de 19 a 66 anos, média de 40,7 anos, e perda ponderal média de 35,6% do peso inicial. O índice de massa corporal (IMC) inicial prévio à gastroplastia redutora variou de 40,1 a 64kg/m², média de 47,48kg/m². No momento da cirurgia plástica, o IMC variou de 23,1 a 35,9, média de 29,76kg/m². O tempo médio de pós-operatório de gastroplastia foi de 20 meses, tendo variado de 13 a 48 meses. A avaliação pré-operatória incluiu, além do pré-operatório de rotina (hemograma, AP, PTT, plaquetas, RNI, uréia e creatinina, glicemia em jejum e urina rotina), um estudo mais específico de ionograma (sódio, potássio, cloretos, magnésio, cálcio), ferro sérico, ferritina, proteínas totais e fracionadas, vitamina B12, ácido fólico, e ultra-sonografia abdominal total para avaliação da parede abdominal e estudo de vias biliares. Todos os pacientes operados foram avaliados por equipe multidisciplinar e liberados pelo cirurgião bariátrico após estabilização do seu peso e controle de comorbidades associadas.
Todos os pacientes receberam orientação e preparo psicológico.
Todos os pacientes receberam profilaxia trombolítica e antibioticoprofilaxia.
Os princípios gerais que norteiam estas cirurgias, representados nas Figuras 1 a 6, são:
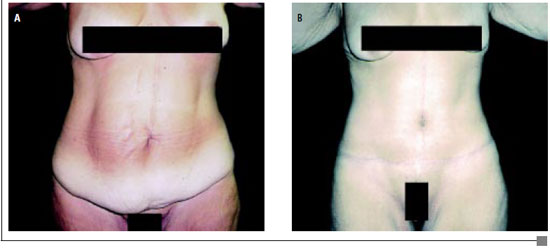
Figura 1 - A: Pré-operatório de abdominoplastia (vista frontal).
B: Pós-operatório de abdominoplastia (vista frontal).
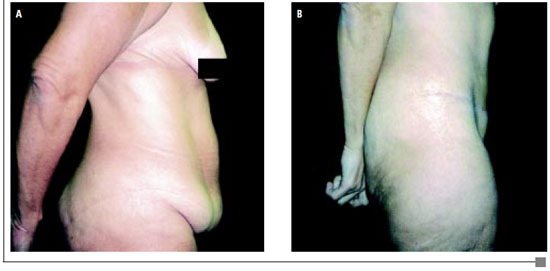
Figura 2 - A: Pré-operatório de abdominoplastia (vista lateral).
B: Pós-operatório de abdominoplastia (vista lateral).
Figura 3 - A: Pré-operatório de mastopexia com implante de silicone + abdominoplastia (vista frontal).
B: Pós-operatório de mastopexia com implante de silicone + abdominoplastia (vista frontal).
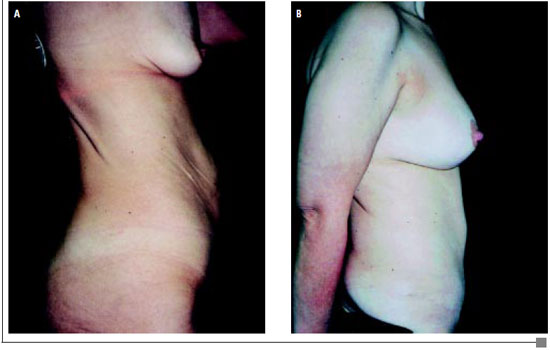
Figura 4 - A: Pré-operatório de mastopexia com implante de silicone + abdominoplastia (vista lateral).
B: Pós-operatório de mastopexia com implante de silicone + abdominoplastia (vista lateral).
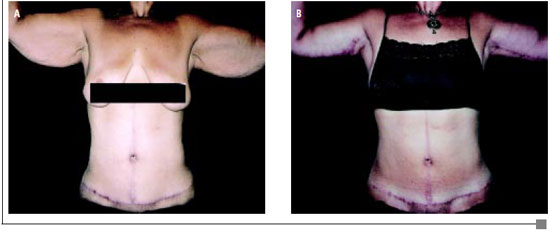
Figura 5 - A: Pré-operatório de braquioplastia.
B: Pós-operatório de braquioplastia.
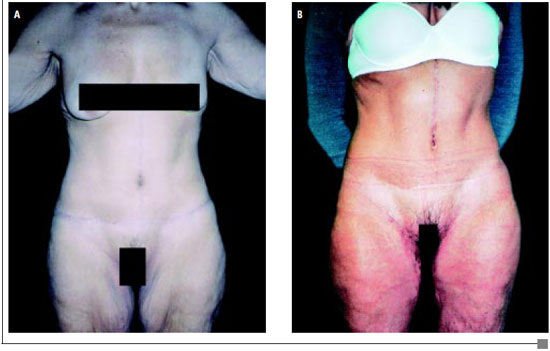
Figura 6 - A: Pré-operatório de cruroplastia.
B: Pós-operatório de cruroplastia.
Malhas elásticas compressivas e fitas adesivas siliconadas ou microporosas foram utilizadas rotineiramente por três meses, para prevenir alargamentos e hipertrofias nas cicatrizes.
Os pacientes foram acompanhados no pós-operatório por um período mínimo de seis meses. A distribuição das operações está detalhada na Figura 7.
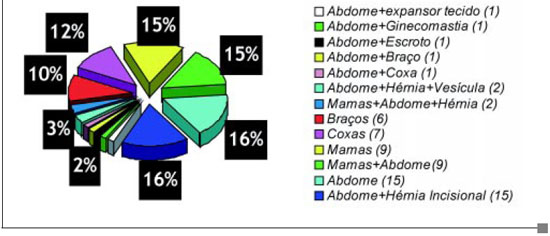
Figura 7 - Casuística das operações.
RESULTADOS
O tempo médio de internação foi de dois dias.
Entre as doenças associadas, a mais freqüente foi a hipertensão arterial sistêmica em 14 pacientes e hipotireoidismo em três, todos bem equilibrados clinicamente.
Todos os pacientes apresentavam índices hematimétricos normais ou pouco abaixo do limite inferior (Hb sempre acima de 11 g/dl), níveis de proteínas normais, ionograma normal, assim como os demais exames solicitados rotineiramente. Todos os exames realizados seis a 12 meses após o procedimento da cirurgia plástica não mostraram diferenças em relação aos exames do pré-operatório. Isto caracteriza o bom resultado alcançado com a gastroplastia redutora (Fobi-Capella em 100% dos casos estudados) e o controle adequado a que o paciente deve ser submetido no pós-operatório da gastroplastia redutora e da cirurgia plástica.
A complicação mais comum foi o seroma, presente certamente em todos os casos. A drenagem por punções foi realizada apenas quando de sua manifestação clínica mais evidente (dor, abaulamentos ou palpação evidente), o que ocorreu em 12 casos, sendo em 10 (21,2%) dermolipectomias abdominais, em um (16,6%) dermolipectomia braquial e em um (14,2%) dermolipectomia coxas. Observamos uma melhora significativa da manifestação dos seromas e da necessidade de sua punção, um (9,09%) caso em 11 dermolipectomias, após modificarmos nosso protocolo para manter o dreno de aspiração contínua por cinco a sete dias7 (previamente o retirávamos entre 48 e 72 horas de pós-operatório).
Observamos 3 (6,3%) casos de pequena deiscência em abdome e 3 (42,8%) casos de deiscência parcial em dermolipectomia de coxas, 1 caso de necrose total e 1 caso de necrose parcial de cicatriz umbilical (ambos associados à herniorrafia incisional). Um paciente apresentou cicatriz queloidiana em braços e na abdominoplastia (Figura 8).
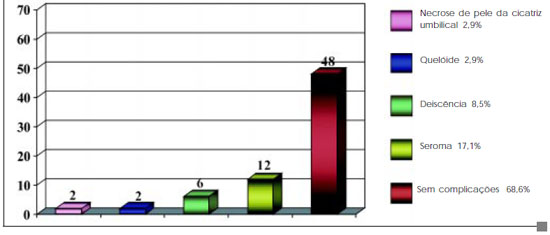
Figura 8 - Resultados.
DISCUSSÃO
O momento mais adequado para o início das cirurgias plásticas deverá levar em consideração não somente aspectos nutricionais, mas também psico-emocionais5, avaliação e liberação pelo cirurgião da obesidade, controle adequado de doenças concomitantes (hipertensão arterial sistêmica, distúrbio da tireóide, diabetes e a própria obesidade) e um período mínimo de três meses de estabilidade do seu peso.
Esses pacientes alimentam grande expectativa em relação aos resultados finais da cirurgia, contudo, notamos que, mesmo naqueles casos em que não podemos classificá-los como excelentes ou até bons resultados, existe na maioria das vezes uma grande satisfação dos pacientes com os resultados8.
O estudo laboratorial minucioso tem a finalidade de melhor identificar aqueles pacientes com maiores restrições nutricionais que deverão ser compensados antes de serem candidatos à cirurgia plástica.
Cirurgias plásticas associadas são normalmente desencorajadas, evitando-se maiores tempos cirúrgicos e maior agressão e espoliação do paciente. Contudo, em casos selecionados, após análise criteriosa de seu estado clínico, nutricional, emocional e condições sociais, a associação de mais de uma cirurgia plástica, como ocorreu em 18 (25,7%) pacientes deste estudo, ou outros procedimentos cirúrgicos (por exemplo, herniorrafias), como ocorreu em 21 (30%) pacientes deste estudo, poderá ser realizada sem maiores conseqüências ou complicações.
Não existe uma técnica cirúrgica que seja considerada ideal para todos os casos. O tratamento deverá ser individualizado e vale a experiência e intimidade do cirurgião com a técnica que ele mais se identifica, desde que utilizada de maneira sistematizada, criteriosa e com o bom senso de adotar, sempre que possível, soluções mais simples e menos agressivas desde que isto não comprometa ou torne os resultados mais pobres8-15.
As complicações mais freqüentes são as mesmas comumente encontradas em procedimentos cirúrgicos habituais (seroma e pequenas deiscências), devendo o cirurgião estar atento em preveni-las da melhor forma possível e em diagnosticá-las e tratá-las precocemente, a fim de evitar seqüelas que comprometam gravemente os resultados pretendidos14.
CONCLUSÃO
Trata-se ainda de uma abordagem relativamente recente em nossas clínicas e, por isso, ainda carente de estudos prospectivos e de seguimentos mais prolongados, tanto dos resultados das cirurgias plásticas, quanto dos aspectos nutricionais, metabólicos e emocionais relacionados à gastroplastia redutora.
Contudo, estudos mais recentes evidenciam maiores sucessos nestes tratamentos com morbidade e mortalidade cada dia menor, o que certamente nos deixará mais seguros e tranqüilos na abordagem destes ex-obesos submetidos a gastroplastia redutora.
A abordagem criteriosa e diferenciada ao lado de um acompanhamento multidisciplinar serão fatores fundamentais para uma adequada conduta destes pacientes, visando ao melhor resultado possível físico e emocional, e prevenção de complicações e frustrações nos resultados pretendidos.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Capella RF, Capella JF, Mandec H, Nath P. Vertical banded gastroplasty. Gastric bypass: preliminary report. Obes Surg. 1991;1(4):389-95.
2. Moreno Esteban B, Zugasti Murillo A. Bariatric surgery: an update. Rev Med Univ Navarra. 2004;48(2):66-71.
3. Bloomberg RD, Fleishman A, Nalle JE, Herron DM, Kini S. Nutritional deficiencies following bariatric surgery: what have we learned? Obes Surg. 15(2):145-54.
4. Fujioka K. Follow-up of nutritional and metabolic problems after bariatric surgery. Diabetes Care. 2005;28(2):481-4.
5. Segal A. Seguimento dos aspectos psíquicos. In: Garrido Junior AB, editor. Cirurgia da obesidade. São Paulo: Atheneu; 2003. p.287-92.
6. Avelar JM. Abdominoplasty without panniculus undermining and resection. São Paulo: Hipócrates; 2002.
7. Nurkim MV, Mendonça LB, Martins AM, Silva JLB, Martins PDE. Incidência de hematoma e seroma em abdominoplastia com e sem uso de drenos. Rev Soc Bras Cir Plast. 2002;17(1):72-4.
8. Baroudi R. Body contour surgery. In: Grabb and Smith's, editors. Plastic surgery. Boston:Little, Brown; 1991. p.1319-33.
9. Bingham HG. Reconstructive surgery after jejunoileal bypass or gastric partition operations. South Med J. 1982;75(5):519-21.
10. Leão CEG, Salles PCA, Reis GMF. Técnica de Saldanha pós-cirurgia bariátrica. In: Saldanha O, ed. Lipoabdominoplastia. Rio de Janeiro: Di Livros; 2004. p.115-21.
11. Scheibe R. Lipoabdominoplastia pós-cirurgia da obesidade. In: Saldanha O, ed. Lipoabdominoplastia. Rio de Janeiro: Di Livros; 2004. p.133-9.
12. Pitanguy I. Surgical treatment of breast hypertrophy. Br J Plast Surg. 1967; 20(1):78-85.
13. Pitanguy I. Evaluation of body contouring surgery today: a 30-year perspective. Plast Reconstr Surg. 2000;105(4):1499-516.
14. Chiari Jr A. The L short-scar mammaplasty: a new approach. Plast Reconstr Surg. 1992;90(2):233-46.
15. Furtado IR, Nogueira CH, Lima Jr EM. Cirurgia plástica após gastroplastia redutora: planejamento das cirurgias e técnicas. Rev Soc Bras Cir Plast. 2004;19(2):29-40.
I. Membro Titular da Sociedade Brasileira de Cirurgia Plástica. Membro do corpo clínico do Hospital Mater Dei e Clínica Notre Dame - Centro Mineiro de Cirurgia Plástica. Preceptor da Residência de Cirurgia Plástica do Hospital Universitário São José (HUSJ).
II. Membro Titular da Sociedade Brasileira de Cirurgia Plástica. Membro do corpo clínico do Hospital Mater Dei e Clínica Notre Dame - Centro Mineiro de Cirurgia Plástica.
III. Membro Especialista da Sociedade Brasileira de Cirurgia Plástica. Membro do corpo clínico do Hospital Mater Dei e Clínica Notre Dame - Centro Mineiro de Cirurgia Plástica. Preceptor da Residência de Cirurgia Plástica do Hospital Universitário São José (HUSJ).
Correspondência para:
Felipe Pacheco Martins Ferreira
Rua Aimorés, nº 2.344 - Bairro de Lourdes
Belo Horizonte - MG - Brasil - CEP 30140-072
Tel: 0xx31 3292-0414 / 8727-5557
E-mail: felipe.pacheco@yahoo.com.br
Trabalho realizado no Serviço de Cirurgia Plástica Estética e Reconstrutora do Hospital Mater Dei e Clínica Notre Dame - Centro Mineiro de Cirurgia Plástica, Belo Horizonte, MG.
Artigo recebido: 06/11/2007
Artigo aprovado: 04/03/2008


 Read in Portuguese
Read in Portuguese
 Read in English
Read in English
 PDF PT
PDF PT
 Print
Print
 Send this article by email
Send this article by email
 How to Cite
How to Cite
 Mendeley
Mendeley
 Pocket
Pocket
 Twitter
Twitter