
Review Article - Year 2007 - Volume 22 -
Surgical rehabilitation for facial paralysis
Reabilitação Cirúrgica da Face Paralisada
ABSTRACT
Facial palsy is the most common cranial neuropathy. It is expressed clinically as a dysfunction of the facial expression. For many years, the surgical reanimation of facial movements and above all of the facial expression has been a challenge for plastic and microsurgeons. In this article, the authors present a review of the literature on surgical rehabilitation of facial paralysis. Many procedures have been used and still today the results are limited. Despite the need of a multidisciplinary team, the plastic surgeon has prominent role in facial surgical rehabilitation.
Keywords: Facial paralysis. Facial nerve. Facial expression. Rehabilitation
RESUMO
A paralisia do nervo facial é a neuropatia craniana mais comum. Clinicamente se observa a disfunção da expressão facial. Por muitos anos, a restauração cirúrgica dos movimentos faciais, principalmente da expressão facial, tem sido um grande desafio para os cirurgiões plásticos e microcirurgiões. Neste artigo, os autores apresentam uma revisão da literatura sobre a reabilitação cirúrgica da paralisia facial. Apesar da necessidade de uma equipe multidisciplinar, o cirurgião plástico tem papel fundamental na reabilitação cirúrgica facial. Vários procedimentos já foram empregados, e ainda hoje os resultados obtidos na recuperação da expressão facial têm se mostrado limitados.
Palavras-chave: Paralisia facial. Nervo facial. Expressão facial. Reabilitação
Na paralisia facial, observa-se a lesão completa ou parcial do nervo facial. Os sintomas causados pela lesão deste nervo dependem, não somente da causa, tempo e nível de lesão, como também do modelo individual da inervação da face1-3.
Para reabilitação facial é necessária uma equipe multidisciplinar formada por neurocirurgião, oftalmologista, otorrinolaringologista, microcirurgião, cirurgião plástico, fisioterapeuta, fonoaudiólogo e psicólogo, entre outros profissionais4.
É de fundamental importância na reabilitação cirúrgica, ou reanimação, da face paralisada, conhecer o diagnóstico e as técnicas possíveis para reconstrução primária direta, indireta ou secundária5,6.
Historicamente, os primeiros trabalhos para reanimação facial foram descritos por Bell, em 1821, seguido por outros, como Drobnik, Bunnell, Lanthrop, Conley, Smith, Anderl, O' Brien e Morrison. Nos últimos 50 anos, vários trabalhos foram publicados para descrever as técnicas de restauração da expressão da mímica facial2,3,6.
No planejamento cirúrgico, embora a reconstrução estética seja importante, prioriza-se a restauração da função, na tentativa de prevenirem-se úlceras de córnea, promover o fechamento bucal e a desobstrução nasal ocasionada pela distorção nasal2,4-8.
Durante a primeira consulta, o paciente deve ser informado das vantagens e desvantagens da proposta cirúrgica. Deverá saber que, apesar das técnicas mais avançadas, não é possível restabelecer os movimentos voluntários suficientes para restaurar a expressão da emoção3.
Nesta revisão, pretende-se discutir as principais opções cirúrgicas de reabilitação empregadas na paralisia facial.
Coletaram-se os dados nas bases Google acadêmico, PubMed e LILACS dos últimos cinco anos, relacionando-se àqueles referentes à reabilitação cirúrgica facial, reanimation facial and facial palsy, foram encontrados 78 artigos; entre os autores nacionais, os relatos de Ferreira 5, Viterbo e Faleiros8, Hazan et al.9 e Bento et al.10.
DIAGNÓSTICO DA PARALISIA FACIAL
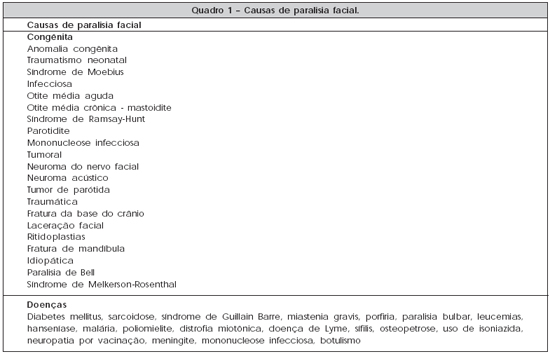
Segundo Testa4 e outros autores1,11,12, identificam-se várias causas de paralisia facial, conforme demonstrado no Quadro 1. Dependendo do local da lesão, pode se manifestar com paralisia central ou periférica.
Nas paralisias centrais, pode ocorrer apenas o acometimento dos músculos da metade inferior da face e, naquelas localizadas no núcleo facial, observa-se também o do nervo abducente. Clinicamente, o paciente apresenta reflexos corneano e estapédio ausentes do lado paralisado, enquanto que a secreção salivar, o lacrimejamento e a sensação gustativa da mucosa dos 2/3 anteriores da língua estão presentes. Este fato ocorre porque o nervo intermédio se agrega ao nervo facial abaixo do núcleo4.
Nas paralisias originadas nos segmentos intratemporais, a função vestibular pode estar alterada4,11.
Na paralisia facial periférica, ocorre paresia ou paralisia dos músculos da mímica facial e do sistema músculo-aponeurótico. Se houver redução ou ausência do lacrimejamento, pode se suspeitar de lesão no gânglio geniculado ou acima deste, por exemplo, na síndrome de Ramsay Hunt e fraturas. Outros testes podem ser realizados, a fim de se definir a localização da lesão do nervo facial, dentre eles, o reflexo do estapédio, audiometria tonal e vocal, teste do paladar e o fluxo salivar4.
Durante o exame clínico, solicita-se ao paciente para realizar movimentos faciais, como franzir a testa, fechar os olhos, sorrir, baixar o lábio inferior, comparando-se com o lado contralateral e em repouso. Observa-se, na Figura 1, a assimetria bucal, pela paralisia do zigomático maior e menor, elevador do lábio e risório; colapso nasal inspiratório devido à paralisia do elevador do lábio; incompetência oral, pela paralisia do orbicular oral; a assimetria do lábio inferior pela paralisia do depressor do lábio inferior; ectrópio da pálpebra inferior com lagoftalmo e ceratite, devido à paralisia do orbicular do olho1,2,5,7,8.
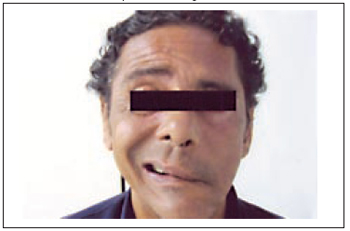
Figura 1 - Paciente apresentando paralisia facial periférica total à esquerda de origem traumática.
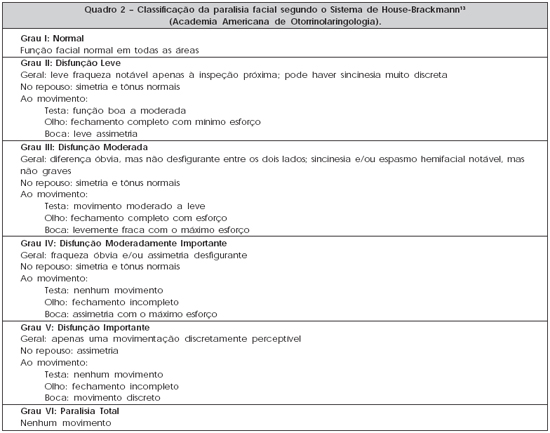
Para se avaliar a evolução, classifica-se a paralisia em graus, conforme a escala de House-Brackmann13, segundo a Academia Americana de Otorrinolaringologia (Quadro 2).
É importante lembrar que a paralisia facial é uma manifestação clínica de lesões no nervo facial, cujo diagnóstico depende de critérios clínicos, testes topodiagnósticos, exames complementares, estudo eletroneuromiográfico, tomografia computadorizada e ressonância magnética4,12.
No estudo de condução nervosa, quando não se obtém resposta, indica lesão grave e o prognóstico é ruim, com provável neurotmese. Quando se identificam amplitudes, no lado afetado, menores que 10% em relação ao lado normal, indica lesão importante e resulta em seqüelas moderadas a graves. As perdas de amplitude entre 10 a 30% indicam lesão moderada e algum tipo de seqüela pode ser esperado. Aquelas maiores que 30% indicam boa recuperação, apesar de haver algum grau de lesão axonal12.
Se a condução nervosa for normal, depois de 8 a 10 dias, pode se considerar a neuropraxia como o provável mecanismo e o prognóstico será excelente. Portanto, para fins prognósticos, é importante que o estudo neurofisiológico seja realizado após a segunda semana do início dos sintomas12. Vale ressaltar que a avaliação diagnóstica também é fundamental para definição do tratamento cirúrgico e prognóstico.
REABILITAÇÃO CIRÚRGICA DA PARALISIA FACIAL PERIFÉRICA
Nos últimos cem anos, numerosas técnicas têm sido descritas para melhorar a função e a aparência conseqüentes às lesões do nervo facial. Esperam-se melhores resultados com a reconstrução imediata, seja pela sutura direta, indireta ou pela interposição de enxertos, do nervo auricular magno ou do sural1-3,6.
Com o objetivo de reanimação cirúrgica da face paralisada empregam-se procedimentos para a substituição, aumento ou reposicionamento de grupos musculares, suspensão estática, proteção corneana, manutenção do fluxo nasal, retenção de fluídos e restauração da simetria facial1-3,5,7.
Nas lesões extratemporais, com menos de seis meses de evolução, utiliza-se o reparo microcirúrgico1,3,7. Estas apresentam melhor prognóstico, entretanto, procedimentos complementares podem ser necessários. É importante lembrar que os resultados cirúrgicos para paralisia tardia e irreversível estão longe de serem perfeitos e somente a reanimação parcial pode ser esperada.
1 Reconstrução direta do nervo facial extratemporal
Realiza-se o reparo do nervo facial para a recuperação imediata da continuidade da porção extratemporal do nervo facial, ocasionada por tumores ou traumas1-3,6.
No transoperatório, identificam-se o segmento proximal e distal, removem-se os tecidos cicatriciais interpostos e realiza-se a sutura término-terminal, término-lateral, como proposto por Viterbo apud Labbé1, epineural ou com enxerto de nervo, com técnica microcirúrgica. Inicia-se por incisão pré-auricular, contornando o lóbulo, prolonga-se na borda da mandíbula. Identifica- se a cápsula da parótida e infiltra-se com anestésico local e adrenalina. Isola-se o tronco do nervo facial, entre as bordas dos músculos digástrico e esternocleidomastóideo. Quando necessário, utilizam-se enxertos do nervo auricular magno ou sural. Anastomosam-se os cotos com fio inabsorvível de mononylon 9-0 ou 10-0 e não se recomenda o uso de cola biológica nesta localização1,2,6.
Na reconstrução do nervo facial na porção intratemporal, utiliza-se instrumentos otocirúrgicos.
2 Reconstrução indireta com anastomose hipoglossofacial
O princípio da reconstrução indireta baseia-se no crescimento de fibras do nervo hipoglosso para o nervo facial. Esta pode ser direta, por interposição de enxertos ou combinada, com enxerto no tronco superior, para evitar sincinesias.
Indicada quando não é possível a reconstrução direta, ou com enxertos, para nervo facial2,3,6,10,14,15 (Figura 2).
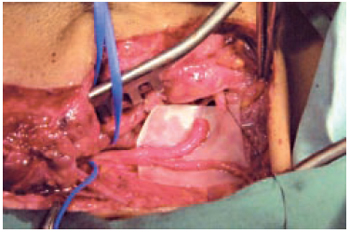
Figura 2 - Transoperatório de anastomose hipoglossofacial.
Em 1903, Körte realizou a primeira anastomose hipoglossofacial, que ainda hoje é a preferida, mesmo após outros nervos terem sido utilizados. Isto porque com ela se produz a recuperação do tônus muscular e a função voluntária, principalmente da boca2.
Emprega-se a mesma incisão da abordagem direta do nervo facial. Identifica-se o nervo hipoglosso, medial à porção posterior do músculo digástrico, anteriormente à veia jugular, artéria carótida e nervo vago (Figura 2). Sutura-se o tronco principal, ou fascículos, do nervo hipoglosso, preservando- se a alça cervical, ao coto do nervo facial com fio de mononylon 9-0 ou 10-0, utilizando-se objetos de magnificação10,14, outras formas desta anastomose foram descritas por Yamamoto et al.15.
Segundo Gousheh apud Labbé1, as vantagens desta técnica são a recuperação da simetria facial pela recuperação do tônus muscular e o surgimento do sorriso voluntário, em dois a três meses. Por outro lado, as desvantagens são a atrofia hemilingual em 25% dos casos, obtenção de um sorriso inexpressivo devido à contração em massa, sincinesia bucal e ocular, problemas com a deglutição, falta de mobilidade da língua e, em alguns casos, a proteção ocular pode não ser adequada.
Para minimizar as alterações linguais, utiliza-se enxerto de nervo, parte do nervo ou a alça cervical. Além disso, se houver lesão do décimo par ou nas doenças que possam comprometer outros pares de nervo craniano, como na doença de Von Recklinghausen, não se deve realizar a anastomose hipoglossofacial, uma vez que, adicionar um déficit do XII par ao X par de nervo craniano, poderia resultar em incapacidade de deglutir sem aspirar2,6,12.
3 Enxerto de nervo transfacial (Cross-face)
Em 1970, Scaramella apud Draf2 propôs a utilização do enxerto transfacial para a reconstrução do nervo facial com enxerto do nervo sural. Emprega-se um enxerto de nervo longo, partindo de ramos do lado normal, passando pelo subcutâneo e anastomosa-se ao lado paralisado. Ainda hoje esta técnica é empregada para a neurotização, principalmente nas paralisias incompletas ou como primeiro tempo de transferências musculares16. O enxerto do nervo cresce 1mm por dia, chegando ao lado paralisado em seis a oito meses. Acompanha-se este crescimento pelo teste de Tinel.
4 Transposição muscular
Os músculos mais utilizados para transposição são o temporal e o masseter, devido a sua inervação originária do V par (trigêmeo).
4.1 Transposição do músculo temporal
Desde 1908, por Lexer e,1917, por Gillies, o músculo temporal foi utilizado para reanimação facial2. Emprega-se parte ou todo o músculo temporal. Está indicado nos casos em que as reconstruções primárias fracassaram, não foi possível se realizar ou nos casos de paralisia há mais de dois anos1,3,6,8.
O músculo se origina na fossa temporal e lâmina profunda da fáscia temporal e se insere no ápice e na face medial do processo coronóide da mandíbula. Tem importante papel na mastigação. Recebe sua vascularização das artérias temporal profunda anterior e posterior e da artéria temporal média, ramos da artéria maxilar2.
Na técnica clássica, identifica-se o músculo temporal por uma incisão retroauricular com prolongamento até a linha do cabelo. Por meio de duas incisões de 2 a 2,5 cm eleva-se a fáscia temporal. Descola-se o músculo até a sua inserção, dividindo-o em duas partes que são direcionadas, por meio de um túnel subcutâneo, para a região ocular e bucal (Figura 3). Realizam-se incisões, no canto ocular medial e lateral, aborda-se a região ocular e no sulco nasogeniano, filtro e no lábio inferior, aborda-se a região bucal. Após ser transposto, sutura-se o músculo ao ligamento cantal medial e ao músculo orbicular da boca com fios inabsorvíveis2, 17.
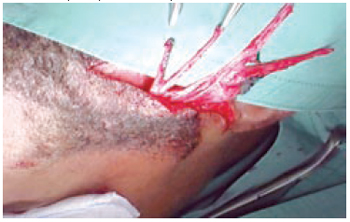
Figura 3 - Transoperatório de transposição do músculo temporal para o 1/3 superior e inferior da face.
Existem muitas variantes desta técnica, como a técnica de Labbé1, em que se libera completamente o músculo da sua origem e inserção, permanecendo fixo somente ao pedículo (Figura 4). Nesta técnica, realiza-se o enxerto transfacial no mesmo tempo cirúrgico e é necessária a osteotomia do arco zigomático. Outra variante é a liberação do músculo do processo coronóide, para alcançar a região bucal ou o alongamento com enxerto de fáscia lata.
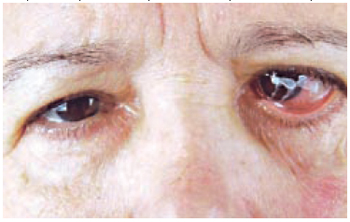
Figura 4 - Lagoftalmo, blefarocalasia, ectrópio e ceratite no olho em paciente portador de paralisia facial periférica à esquerda.
Para minimizar a depressão facial causada pela remoção do músculo, recomenda-se a confecção de retalho dermogorduroso ou o uso de cartilagem ou material aloplástico2,3,5,7. Esta técnica pode restaurar os movimentos voluntários do olho e da boca, mas ainda é insuficiente para a recuperação da expressão facial.
4.2 Transposição do músculo masseter
Originalmente, a transposição do músculo masseter foi recomendada por Lexer, em 19081,2.
O músculo origina-se do arco zigomático e se insere no ramo ascendente e horizontal da mandíbula. Segundo May18, é o músculo de segunda escolha para reanimação facial, porque seu comprimento é insuficiente e falta a fáscia para inseri-lo no orbicular. Está indicado nos casos de falta do músculo temporal, nas cirurgias de ressecção ampliada de tumores ou nos casos de transferência combinada, do temporal e masseter.
Rubin apud Draf2 descreveram o procedimento por uma incisão submandibular, todavia esta abordagem pode ser intra-oral. Emprega-se parte do músculo, dividida em duas fitas, uma para o lábio superior e outra, para o inferior. Tem como vantagens a manutenção do contorno no leito doador, menos cicatriz na face quando a incisão é intra-oral, é uma alternativa quando o músculo temporal não pode ser utilizado. A desvantagem é que não é possível um ângulo de tração ascendente, somente horizontal, é um músculo da mastigação, importante na formação óssea facial.
4.3 Transferências musculares
Em 1976, Harii et al. introduziram o uso do retalho livre do músculo gracilis com o objetivo de reanimação facial, nos casos de paralisias irreversíveis19. Descreve-se melhores resultados para aquisição do sorriso voluntário e na comunicação emocional. Vários autores têm descrito retalhos livres com o mesmo objetivo2,3,6,16,17.
Nesta técnica, utiliza-se preferencialmente o músculo gracilis, pelo seu pedículo vascular constante, possibilidade de se utilizar segmentos musculares e campos operatórios distintos, podendo-se trabalhar em duas equipes simultaneamente. Realiza-se este procedimento em, no mínimo, dois tempos cirúrgicos17.
No primeiro tempo, utiliza-se o enxerto transfacial do nervo sural, a partir do lado normal. Espera-se de 8 a 10 meses, acompanhando-se o crescimento neural por meio do teste de Tinel.
No segundo tempo cirúrgico, duas equipes trabalham preparando o leito receptor, na face, e retirando o retalho muscular do gracilis. Inicia-se o procedimento fixando-se o músculo distalmente na região orbicular e ocular, passa por um túnel subcutâneo, sutura-se proximalmente no periósteo do arco zigomático e fáscia temporal com tração ascendente. Neste momento, realiza-se a anastomose vascular, da artéria circunflexa do fêmur à artéria facial, na região submandibular e, por último, a neural, do nervo obturatório ao enxerto de nervo sural, previamente posicionado na região pré-auricular.
Além das complicações próprias de qualquer procedimento cirúrgico, este retalho pode apresentar o aumento de volume, falta de contração muscular, linfedema, perda do músculo transferido por trombose e neuroma na anastomose neural.
Segundo Takushima et al.19, de 468 pacientes submetidos à transferência muscular livre no período de 23 anos, um total de 183 necessitaram um terceiro tempo cirúrgico para refinamentos com enxerto de fáscia e redução do volume muscular na face. Contudo, o cuidado fundamental é com o pedículo neurovascular do músculo transferido.
Esta técnica é a melhor opção para crianças devido à importância dos músculos da mastigação no crescimento facial17.
Outros trabalhos utilizam transferências musculares livres já com o segmento do nervo suficiente para o enxerto transfacial em tempo cirúrgico único. Dentre estes são utilizados o músculo oblíquo interno, reto abdominal, grande dorsal1-3,6,9.
5 Procedimentos estáticos
5.1 Suspensão com enxertos de fáscia lata
Inicialmente popularizado por Blair, em 1926, e revisado por Freeman, em 1979, apud Draf2, os enxertos de fáscia lata têm sido utilizados para incontinência oral, suspensão frontal, ptose, lateralização nasal, entrópio senil, ectrópio paralítico, reconstrução da bochecha e pálpebra inferior.
Outros materiais já foram utilizados, dentre eles, o Gore-tex, Marlex, fitas de silicone, entretanto, o enxerto de fáscia lata tem mais vantagens devido a sua capacidade elástica, falta de reação imunológica e facilidade de obtenção, com baixa morbidade do leito doador.
Na experiência de Rose7, o uso de enxerto autólogo de fáscia lata propicia a recuperação facial estética, a retenção de líquidos, correção do ectrópio e tem efeitos psicológicos imediatos. É importante como procedimento complementar ou pré-operatório para outras técnicas.
5.2 Procedimentos complementares
Segundo Rahman e Sadiq20 e outros autores2,5,6, é importante empregar medidas de prevenção da exposição corneana (Figura 4), a fim de prevenir a cegueira irreversível. Pode se utilizar a lubrificação, o uso de implante de ouro ou cartilagem, cantoplastia medial e lateral, tarsorrafia lateral, encurtamento horizontal da pálpebra inferior nos casos de ectrópio2,20. Tão logo a córnea seja adequadamente protegida, é possível aguardar a recuperação da paralisia ou se planejar individualmente os procedimentos de reanimação palpebral. Todas são técnicas de fácil execução, entretanto, algumas podem ter complicações, resultados insuficientes e efeitos inestéticos, por exemplo, o implante de ouro, em que pode haver a reação de corpo estranho e extrusão com lesão de córnea2,20.
Quase sempre, após a reanimação facial, são necessários refinamentos ou procedimentos complementares. Os mais utilizados visam à correção da assimetria da região frontal e as correções palpebrais. Utiliza-se a toxina botulínica, neurectomia ou miomectomia do lado normal, elevação do supercílio, enxertos autólogos de fáscia lata e a ritidoplastia com tratamento do smass-platisma2,3,5,6.
CONSIDERAÇÕES FINAIS
Para o melhor tratamento da paralisia facial, necessita-se de uma equipe multidisciplinar, devido às particularidades anatômicas e fisiológicas deste nervo. Todavia, o papel do cirurgião plástico é fundamental em qualquer fase de abordagem da face paralisada.
Existem várias técnicas cirúrgicas para a reabilitação da paralisia facial. Estas poderiam se dividir em reconstruções imediatas, intermediárias e tardias. Os melhores resultados são obtidos nas reconstruções imediatas.
Nas lesões em recuperação, deve-se aguardar, no mínimo, um ano, antes de se realizar procedimentos cirúrgicos de reanimação, com cuidados na prevenção de lesões oculares. Os procedimentos de escolha nesta fase são as anastomoses hipoglossofaciais, transferências ou transposições musculares. Para as lesões tardias, já se obtêm resultados promissores com as transposições ou transferências musculares e procedimentos complementares.
Na reabilitação cirúrgica, é importante esclarecer as vantagens e desvantagens de cada um dos métodos, lembrando sempre das limitações na recuperação da expressão da emoção facial.
REFERÊNCIAS BIBLIOGRÁFICAS
1. Labbé D, Bénateau H, Bardot J. Les procédés chirurgicaux de réanimation labiale dans la paralysie faciale. Ann Chir Plast Esthet. 2002;47(5):580-91.
2. Draf W. Surgical rehabilitation of the paralyzed face. In: Tardy ME, Kastenbauer ER, eds. Head and neck surgery. vol.1. New York:Thieme; 1995.p.831-86.
3. Stuart RM, Byrne PJ. Importance of facial expression and the management of facial nerve injury. Neurosurg Q. 2004;14(4):239-48.
4. Testa JRG. Paralisia facial: diagnóstico e tratamento. Rev Bras Atualiz Otorrinolaringol. 1997;4:143-9.
5. Ferreira MC. Aesthetic considerations in facial reanimation. Clin Plast Surg. 2002;29(4):523-32.
6. Vlastou C. Facial paralysis. Microsurgery. 2006;26(4):278-87.
7. Rose EH. Autogenous fascia lata grafts: clinical applications in reanimation of the totally or partially paralyzed face. Plast Recontr Surg. 2005;116(1):20-35.
8. Viterbo F, Faleiros HRP. Orthodromic transposition of the temporal muscle for facial paralysis: made easy and better. J Craniofac Surg. 2005;16(2):306-9.
9. Hazan AS, Nahas FX, Faria RT, Sinder R, Ferreira LM. Muscular subunits transplantation for facial reanimation. Acta Cir Bras. 2006;21(2):61-5.
10. Bento RF, Neto RVB, Castilho AM. Reanimação do nervo facial com anastomose hipoglosso funicular término-terminal. Arq Otorrinolaryngol. 2005;9:1-2.
11. Valença MM, Valença LPA, Lima MCM. Paralisia facial periférica idiopática de Bell: a propósito de 180 pacientes. Arq Neuro-Psiquiatr. 2001;59(3B):733-9.
12. Pardal F, Fernandez JM, Garcia AG, Jerez GP, Marco GJ, Almodóvar AC. Parálisis facial periférica. Utilidad de la neurofisiología clínica. Rev Neurol. 2003;36:991-6.
13. House JW. Facial nerve grading systems. Laryngoscope. 1983;93(8):1056-69.
14. Baker DC. Facial reanimation by hipoglossal-facial nerve anastomosis. In: Mc Carthy, ed. Plastic surgery. vol.3 part II.1990.p.2240.
15. Yamamoto Y, Sekido M, Furukawa H, Oyama A, Tsutsumida A, Sasaki S. Surgical rehabilitation of reversible facial palsy: facial-hypoglossal network system based on neural signal augmentation/neural supercharge concept. J Plast Reconstr Aesthet Surg. 2007;60(3):223-31.
16. Frey M, Giovanoli P, Tzou CH, Kropf N, Friedl S. Dynamic reconstruction of eye closure by muscle transposition or functional muscle transplantation in facial palsy. Plast Reconstr Surg. 2004;114(4):865-75.
17. Malik TH, Kelly G, Ahmed A, Saeed SR, Ramsden RT. A comparison of surgical techniques used in dynamic reanimation of the paralyzed face. Otol Neurotol. 2005;26(2):284-91.
18. May M. Regional reanimation: nose and mouth. In: May M, Schaitkin B, eds. The facial nerve. New York: Theime; 2000.p.775-9.
19. Takushima A, Harii K, Asato H, Momosawa A. Revisional operations improve results of neurovascular free muscle transfer for treatment of facial paralysis. Plast Reconstr Surg. 2005;116(2):371-80.
20. Rahman I, Sadiq SA. Ophthalmic management of facial nerve palsy: a review. Surv Ophthalmol. 2007;52(2):121-44.
I. Membro Titular da Sociedade Brasileira de Cirurgia Plástica (SBCP); Especialista em Ciências da Reabilitação e Bioética.
II. Membro Titular da Sociedade Brasileira de Cirurgia Plástica (SBCP).
Correspondência para:
Kátia Tôrres Batista
SQN 115 bloco I apto 205 - Asa Norte
Brasília - DF - CEP: 70772-090
E-mail: katiatb@terra.com.br
Trabalho realizado no Hospital Sarah Brasília, DF.
Artigo recebido: 02/07/2007
Artigo aprovado: 07/08/2007


 Read in Portuguese
Read in Portuguese
 Read in English
Read in English
 PDF PT
PDF PT
 Print
Print
 Send this article by email
Send this article by email
 How to Cite
How to Cite
 Mendeley
Mendeley
 Pocket
Pocket
 Twitter
Twitter