
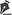
Original Article - Year 2015 - Volume 30 -
Tratamento cirúrgico do câncer de pele pelo cirurgião plástico
Surgical treatment of skin cancer by the plastic surgeon
RESUMO
INTRODUÇÃO: O câncer de pele é a neoplasia mais frequente no Brasil e corresponde a 25% de todos os tumores malignos. O melhor tratamento é a ressecção cirúrgica em fases iniciais. O cirurgião plástico, juntamente com uma equipe multiprofissional, participa no tratamento desta doença. O objetivo é analisar a eficácia dos procedimentos cirúrgicos realizados pelo cirurgião plástico no tratamento do câncer de pele.
MÉTODO: Foram analisados 404 prontuários de pacientes operados no período de fevereiro de 2009 a dezembro de 2012 e analisados gênero, idade, diagnóstico, localização e evolução.
RESULTADOS: Faixa etária com média de 62 anos. 53% de casos de carcinoma basocelular, 25,5% melanoma e 15,1% carcinoma espinocelular. Houve predomínio de mulheres nos carcinomas basocelulares (56%) e no melanoma (54%) e de homens nos carcinomas espinocelulares (61%). Os carcinomas basocelulares (92,99%) e espinocelulares (72,13%) tiveram sua predominância na região de cabeça e pescoço; enquanto o melanoma predominou em região de tronco (36,89%) e membros inferiores (24,27%). Foram realizadas 67 cirurgias com pesquisa de linfonodo sentinela, com positividade em 14,93%. 7,76% dos pacientes de melanoma apresentaram metástases e 2,91% vieram a óbito.
CONCLUSÃO: O cirurgião plástico é um dos profissionais importantes para o tratamento do câncer de pele, sendo o mais apto para realizar as reconstruções após as ressecções tumorais, pois tem em sua formação os conceitos de reparação, utilizando-se de enxertos e retalhos e considerando o aspecto estético dos pacientes. Cabe-lhe também a realização da cirurgia de pesquisa de linfonodo sentinela e o seguimento dos pacientes com câncer de pele.
Palavras-chave: Neoplasias cutâneas; Câncer de pele; Carcinoma basocelular; Carcinoma de células escamosas; Procedimentos cirúrgicos reconstrutivos.
ABSTRACT
INTRODUCTION: Skin cancer is the most common neoplasm in Brazil and it corresponds to 25% of all diagnosed malignant tumors. The best treatment is surgical resection in early stages. The disease is treated by a plastic surgeon along with a multidisciplinary team. The objective is to assess the effectiveness of surgical procedures performed by plastic surgeons to treat skin cancer.
METHODS: We analyzed medical records of 404 patients operated on between February 2009 and December 2012. Data analyzed included gender, age, diagnosis, localization and evolution.
RESULTS: Patients' mean age was 62 years. A total of 53% of patients had basal cell carcinoma, 25.5% melanoma and 15.1% squamous cell carcinoma. There was a predominance of women in basal cell carcinomas (56%) and melanoma (54%) and predominance of men in squamous cell carcinomas (61%). Basal cell carcinomas (92.99%) and squamous (72.13%) were predominant in the head and neck, melanoma predominated in the trunk region (36.89%) and in lower limbs (24.27%). We performed 67 surgeries with sentinel lymph node, with positivity in 14.93%. Patients with melanoma who had metastasis accounted for 7.76% and 2.91% patients died.
CONCLUSION: Plastic surgeons are one of the important professionals for skin cancer treatment. These professionals are the most skilled one to perform reconstructions after tumor resections, because during education they learn repair concepts using grafts and flaps especially focused on aesthetic appearance of patients. They can also perform surgery for sentinel lymph node and offer follow-up to patients with skin cancer.
Keywords: Cutaneous neoplasms; Skin cancer; Carcinoma, basal cell; Carcinoma, squamous cell; Reconstructive surgical procedures.
O câncer de pele é o câncer mais frequente em nosso país, representando 25% dos tumores malignos, com uma expectativa de aproximadamente 130.000 novos casos por ano1.
Dividimos os tipos de câncer de pele em não melanoma e melanoma. Dentre os não melanoma, o mais frequente é o carcinoma basocelular, responsável por 70% dos diagnósticos, seguido do carcinoma espinocelular, representando 25%; e o tipo melanoma, com uma incidência de 5%1.
Apesar da alta incidência do carcinoma basocelular, ele é o menos agressivo e raramente produz metástases. O carcinoma espinocelular é mais invasivo que o carcinoma basocelular e pode apresentar metástases. E o melanoma é altamente invasivo e produz metástase facilmente, podendo apresentar uma alta mortalidade se não diagnosticado precocemente.
Havendo a hipótese diagnóstica levantada pelo exame clínico, é realizada a biópsia, que pode ser incisional em lesões muito extensas, ou excisional em lesões pequenas2.
O melhor tratamento é a ressecção cirúrgica em fases iniciais; porém, existem outras formas de tratamento como a terapia com medicação tópica, crioterapia, terapia fotodinâmica, radioterapia e o tratamento quimioterápico em doenças avançadas.
O cirurgião plástico, juntamente com o uma equipe multiprofissional composta por: dermatologista, responsável pela maioria dos diagnósticos dos tumores de pele; o cirurgião oncológico, responsável pelas linfadenectomias e cirurgias de infusão e perfusão; o cirurgião de cabeça e pescoço (nos casos de ressecções amplas); o cirurgião vascular (nos casos de cirurgia para infusão ou perfusão); e o oncologista clínico (nos casos de doença sistêmica), participa ativamente no tratamento desta doença. Podendo essa equipe ainda ser composta por psicólogos e profissionais especializados em dor no caso de doença avançada.
OBJETIVO
O objetivo do presente estudo é analisar a eficácia dos procedimentos cirúrgicos realizados no tratamento do câncer de pele pelo cirurgião plástico.
MÉTODO
Foi realizado estudo retrospectivo com 404 pacientes internados e operados em hospital especializado em câncer; levantando-se os dados por meio de prontuário eletrônico de pacientes operados por um cirurgião plástico no período de março de 2009 a dezembro de 2012.
Critérios de inclusão
Pacientes submetidos a procedimento cirúrgico com internação que se encontravam sem adenomegalias palpáveis. Aqueles que se encontravam com linfonodos palpáveis foram encaminhados para o cirurgião oncológico ou tratamento clínico com o oncologista clínico.
Os pacientes apresentavam tumores de pele, benignos, malignos ou com suspeita de malignidade, em que seria necessária internação para sedação ou anestesia geral, requerendo congelamento das margens no intraoperatório, observação, por condições clínicas ou idade avançada.
Critérios de exclusão
Todos os pacientes operados em centro cirúrgico ambulatorial (1130 casos), submetidos a exéreses, biópsias incisionais, biópsias excisionais, e ampliação de margens, sendo liberados no mesmo dia, foram excluídos deste estudo (Figura 1).
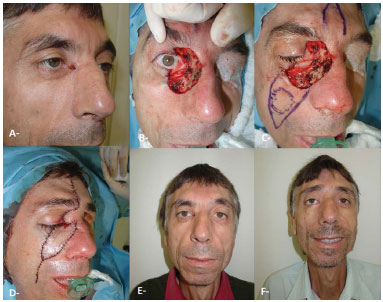
Figura 1. Ressecção de carcinoma basocelular com reconstrução com enxerto composto de septo e mucosa nasal mais retalhos faciais. A, E: Pré-operatório. B: Após ressecção tumoral, C: Enxerto composto de septo e mucosa nasal em pálpebra inferior. D: Pós-operatório imediato. F: Pós-operatório tardio.
Casuística
Foram incluídos 404 pacientes com tumores de pele internados e operados em centro cirúrgico.
Distribuição do grupo de pacientes
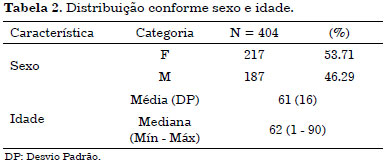
Os pacientes apresentavam-se na faixa etária entre 1 e 90 anos e a média de idade foi de 62 anos. A distribuição por gênero mostrou 53,71% pacientes do gênero feminino e 46,29% do gênero masculino.
Avaliação dos tumores
Classificação morfológica
Todos os casos operados foram com diagnóstico de tumores de pele, sendo classificados em tumores benignos e malignos.
Classificação histopatológica das margens cirúrgicas
Todos os casos operados tiveram confirmação diagnóstica por meio de exame anatomopatológico, sendo que todos os casos de melanoma foram revisados anteriormente a cirurgia.
Nos casos submetidos à congelação, posteriormente realizou-se o exame anatomopatológico por parafina.
Técnicas utilizadas para as cirurgias
As margens cirúrgicas preconizadas para a remoção dos tumores foram de 4 a 10 mm para os carcinomas basocelulares3, e 6 a 10 mm para o carcinomas espinocelulares3 nos locais onde houvesse possibilidade de fechamento primário. Nos pacientes com tumores de localização em que a sua remoção faltasse pele ou nobres como a face, encaminhamos para remoção da lesão com exame de congelação das margens, permitindo que se extirpasse todo o tumor, preservando o máximo de tecido sadio ao redor e levando em consideração o melhor resultado estético possível.
No caso de melanoma utilizamos a seguinte recomendação para a ampliação das margens conforme a profundidade do Breslow3 (Tabela 1).

A presença ou não de metástases nos linfonodos regionais que drenam o tumor primário é o principal fator prognóstico em pacientes com melanoma em estágios iniciais, sendo o mais potente preditor de recorrência e sobrevida4. Assim, realizamos a pesquisa de linfonodo sentinela para estadiamento destes pacientes.
As indicações para a realização da cirurgia de pesquisa de linfonodo sentinela foram nos carcinomas de Merckel e nos melanomas (Figura 2). A indicação para melanoma foi seguindo os critérios3,5:
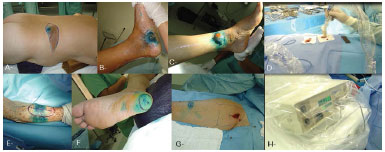
Figura 2. Utilização do azul patente e do tecnécio para a cirurgia de pesquisa de linfonodo sentinela. A: Melanoma em nevo congênito. B, F: Melanoma acral. C: Carcinoma de Merckel. D: Linfonodo sentinela. E: Melanoma em antebraço. G: Melanoma em tórax com sentinela em axila. H: Probe.
Breslow maior ou igual a 0,76 mm;
Presença de ulceração ou regressão;
Índice mitótico maior ou igual a 1 por mm2;
Clark IV e V.
A indicação de realização da pesquisa de linfonodo sentinela em cirurgias em cabeça e pescoço é controversa na literatura pela morbidade da localização do linfonodo e foi feita apenas nos pacientes em que a cirurgia não elevasse essa morbidade3.
As principais técnicas para reconstrução utilizadas nesse estudo foram: fechamento primário, retalhos locais, de vizinhança (bilobado, V-Y, romboide, nasogeniano, frontal, glabelar, e zetaplastia), à distância e enxerto de pele total6-8. Foram operados tumores em couro cabeludo, face, pálpebra, supercílios, fronte, nariz, orelha, malar, lábios, mento, cervical, tórax, abdômen, dorso, nádegas, coxa, perna e pé (Figura 3).
Figura 3. Ressecção de melanoma com craniectomia e reconstrução com retalho de músculo trapézio. A: Pós-ressecção tumoral mais craniectomia devido invasão óssea. B, C: Levantamento do retalho. D: Pós-operatório imediato. E: Aguardando 2º tempo. F: Pós-operatório.
RESULTADOS
Foram operados 404 pacientes, sendo que a faixa etária foi de 1 a 90 anos, com média de 62 anos. A maioria dos pacientes foi do sexo feminino 217 (53,71%) contra 187 (46,29%) do sexo masculino.
Demográficas (Tabela 2)
Avaliação histopatológica e classificação clínica dos tumores
Em relação à avaliação histopatológica dos tumores com base nos critérios clássicos de atipia arquitetural e citológica, observou-se que 385 (95,29%) eram malignos e 19 (4,7%) eram benignos.
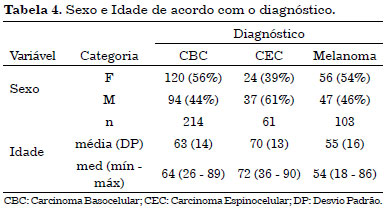
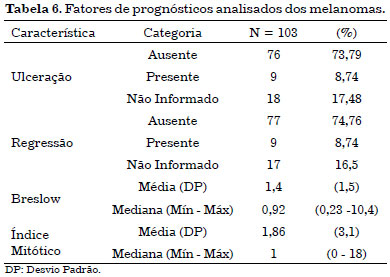
Dos tumores malignos, 214 (53%) eram do tipo carcinoma basocelular, 103 (25,5%) do tipo melanoma; 61 (15,1%) do tipo carcinoma espinocelular, 4 (1%) do tipo dermatofibrossarcoma protuberans, 3 (0,75%) de carcinoma de Merckel e os demais outros tipos menos frequentes.
A distribuição dos tumores entre homens e mulheres foi semelhante nos carcinomas basocelulares e no melanoma, com leve predomínio em homens (62%) nos carcinomas espinocelulares (Tabela 3).

A distribuição dos tumores entre gênero teve predomínio de mulheres nos carcinomas basocelulares (56%) e no melanoma (54%). Nos carcinomas espinocelulares os homens se apresentaram com 61% dos casos (Tabela 4).
Distribuição dos tumores segundo a localização
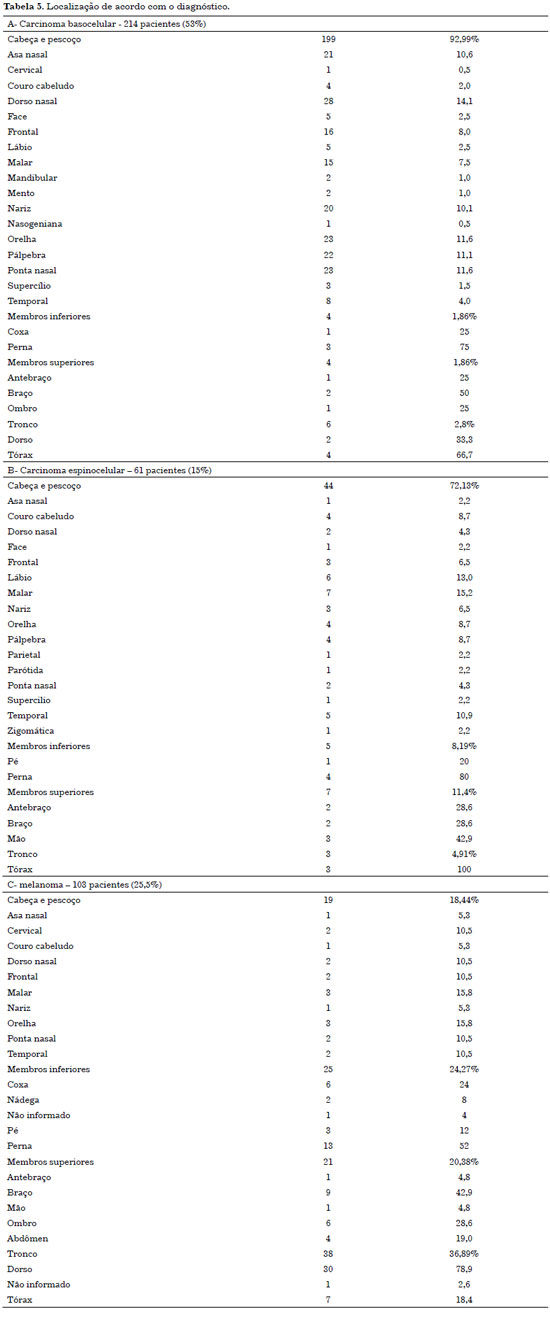
Quanto à localização dos tumores, observamos que no carcinoma basocelular a incidência se deu principalmente na região de cabeça e pescoço, com 199 casos (92,99%), com uma alta incidência em regiões como nariz, orelha, região frontal e malar, respectivamente. Nos carcinomas espinocelulares também observamos maior incidência na região de cabeça e pescoço, com 44 casos (72,13%), também com maior incidência em regiões de nariz, malar, lábio, temporal, orelha, pálpebra e couro cabeludo, respectivamente (Figura 4).
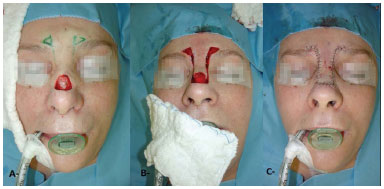
Figura 4. Ressecção de carcinoma basocelular com reconstrução com retalho de avanço. A: Defeito causado pelo tumor. B: Intraoperatório. C: Pós-operatório imediato.
A incidência maior nos melanomas foi na região de tronco, com 38 pacientes (36,89), seguido de 25 pacientes (24,27%) com tumores em região dos membros inferiores e 19 pacientes (18,44%) em região de cabeça e pescoço (Tabela 5).
Melanoma
Os tipos de melanomas operados (103) foram extensivo superficial (67%), seguidos de 18% de melanomas in situ, 5% de nodulares e 2% do tipo acral, 2% lentigo melanoma e 1% desmoplásico, 1% spitzoide. A maioria apresenta espessura fina, com mediana de 0,92. Quanto à ulceração e regressão, os tumores se apresentaram com 8,74% ulcerados e também com 8,74% com regressão; os casos não informados referem-se aos casos de melanoma in situ em que não houve especificação quanto à ulceração e regressão. Quanto ao índice mitótico, apresentou média de 1,86 e mediana de 1 (Tabela 6).
Pesquisa de linfonodo sentinela
Foram realizadas 67 cirurgias com pesquisa de linfonodo sentinela, obtendo-se um comprometimento do linfonodo em 10 pacientes com uma taxa de 14,93% de positividade. Todos os casos positivos foram de melanoma. Não obtivemos nenhum caso de linfonodo sentinela positivo nos carcinomas de Meckel (Tabela 7).

Dos 10 pacientes (14,93%) com linfonodo sentinela comprometidos por micrometástase que foram submetidos a linfadenectomias, apenas um apresentou os demais linfonodos da cadeia regional comprometidos pela neoplasia (Tabela 8).

Seguimento
Os pacientes com carcinoma basocelular e espinocelular foram seguidos conforme a classificação em baixo ou alto risco de recidiva, com retornos de 6 meses a um ano. Enquanto os pacientes com melanoma são seguidos de 3 em 3 meses por 2 anos, de 6 em 6 meses até completar 5 anos e anualmente posteriormente (Figura 5).
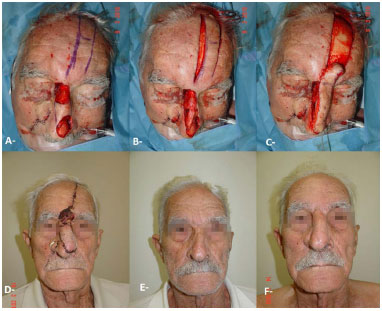
Figura 5. Ressecção de carcinoma basocelular com reconstrução com retalho frontal e nasogeniano. A, B, C: Intraoperatório. D: Aguardando segundo tempo. E: Pré-operatório. F: Pós-operatório.
Quanto ao seguimento dos pacientes, 8 (7,76%) apresentaram metástases e 3 (2,91%) vieram a óbito (Tabela 9).
Complicações cirúrgicas
Utilizamos enxertos e retalhos em todos os pacientes submetidos ao tratamento cirúrgico com câncer de pele, e obtivemos necrose de retalhos, hematomas, deiscência de feridas e seromas. A maioria dos pacientes com câncer de pele são pessoas com idade acima de 60 anos com outras comorbidades. Nas necroses de retalhos ou enxertos optou-se por cicatrização por segunda intenção em sua maioria das condutas. Em alguns casos, aguardou-se granulação e posterior enxerto de pele. Nos casos de hematomas e seromas, foram abordados e drenados (Figura 6).
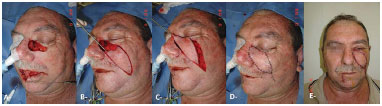
Figura 6. Ressecção de carcinoma basocelular e espinocelular com reconstrução com retalho em V-Y na face e em cunha no lábio inferior. A: Defeito causado pelo tumor. B, C: Intraoperatório. D: Pós-operatório imediato. E: Pós-operatório tardio.
Avaliação histopatológica das margens
A análise das margens foi realizada pelo patologista e classificadas como livres, comprometidas e exíguas.
Todos os casos operados tiveram confirmação diagnóstica por meio de exame anatomopatológico, sendo classificadas como margens livres, exíguas e comprometidas.
Todos os casos com margens exíguas e comprometidas foram reoperados até que as margens viessem livres.
Nos casos submetidos à congelação, posteriormente realizou-se o exame por parafina, com três casos sendo considerados livres na congelação e posteriormente comprometidos à parafina. Todos foram reoperados até que as margens viessem livres.
Todos os casos de melanoma foram revisados anteriormente à cirurgia (Figura 7).
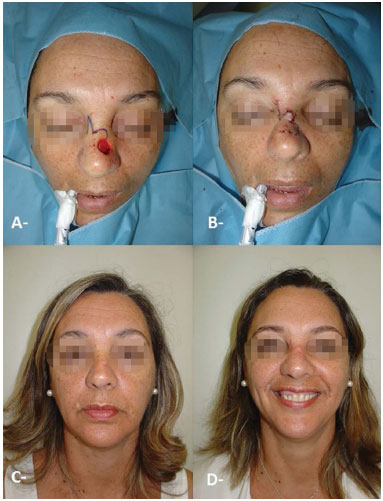
Figura 7. Ressecção de carcinoma basocelular com reconstrução com retalho bilobado. A: Defeito após ressecção do tumor. B: Pós-operatório imediato. C: Pré-operatório. D: Pós-operatório tardio.
Presença de recidiva tumoral
Apenas um paciente apresentou recidiva local de um carcinoma espinocelular invasor em região de conduto auditivo e metástase linfonodal em região cervical. Não obtivemos nenhuma recidiva de carcinoma basocelular, porém 69 pacientes (15%) apresentaram um segundo ou mais tumores de pele, sendo necessária uma segunda e até terceira cirurgia (Figura 8).
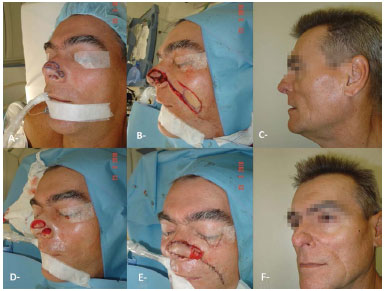
Figura 8. Ressecção de carcinoma basocelular com reconstrução com retalho nasogeniano em 2 tempos. A: Pré-operatório. B, D: Intraoperatório. E: Pós-operatório imediato. C, F: Pós-operatório tardio.
DISCUSSÃO
O câncer de pele é a neoplasia mais frequente no Brasil. Apresenta altos percentuais de cura, se for detectado precocemente.
O estudo tem como objetivo analisar a eficácia dos procedimentos cirúrgicos realizados pelo cirurgião plástico no tratamento do câncer de pele, aliado a uma equipe multiprofissional no tratamento do câncer de pele.
Foram incluídos 404 pacientes internados e operados com tumores de pele; aqueles com linfonodos comprometidos foram encaminhados para um cirurgião oncológico e excluídos da amostra. A faixa etária foi de 1 a 90 anos, com média de 62 anos. A média de idade coincide com a literatura, que demonstra maior incidência acima de 60 anos, porém com incidência aumentando em pessoas com menos de 50 anos e mulheres na faixa de 40 anos9.
A distribuição dos tumores entre gênero foi com predomínio de mulheres nos carcinomas basocelulares (56%) e no melanoma (54%). Nos carcinomas espinocelulares os homens se apresentaram com 61% dos casos. Na literatura encontramos que a maioria dos carcinomas basocelulares e espinocelulares ocorre em homens, enquanto que no melanoma, há uma predominância da incidência nas mulheres antes dos 40 anos e maior nos homens após esta idade9.
Dividimos os tipos de câncer de pele em tipo não melanoma e melanoma. Dentre os não melanoma, o mais frequente são o carcinoma basocelular, responsável por 70% dos diagnósticos, seguido do carcinoma espinocelular, representando 25%; e o tipo melanoma com uma incidência de 5%1. No presente estudo foram primeiramente avaliados em relação à avaliação histopatológica dos tumores, observando-se que 385 (95,29%) eram malignos e 19 (4,7%) eram benignos. Dos tumores malignos, 214 (53%) eram do tipo carcinoma basocelular, 103 (25,5%) do tipo melanoma; 61 (15,1%) do tipo carcinoma espinocelular, 4 (1%) do tipo dermatofibrossarcoma protuberans, 3 (0,75%) de carcinoma de Merckel e os demais outros tipos menos frequentes. Como o estudo foi realizado num centro especializado em câncer, acreditamos que o número elevado de casos de melanoma seja devido ao fato de receber pacientes encaminhados de vários outros serviços e regiões do país onde não há condições para a realização da cirurgia de pesquisa de linfonodo sentinela.
Os tumores do tipo carcinoma basocelulares (92,99%) e espinocelulares (72,13%) tiveram sua predominância na região de cabeça e pescoço, mais especificamente em região de nariz e face; o tipo melanoma predominou em região de tronco (36,89%), e membros inferiores (24,27%). Na literatura também encontramos alta incidência de carcinomas basocelulares e espinocelulares na região nasal, descrita com uma incidência de 20,9%9.
Na literatura, a cirurgia de Mohs apresenta uma eficácia de 98 a 99% para carcinomas basocelulares6. O índice de margens comprometidas no estudo foi de três casos (1,4%) de carcinoma basocelular que se apresentaram com margens livres na congelação e após o exame anatomopatológico por parafina se apresentaram com margens comprometidas. Todos os casos foram reoperados até que as margens viessem livres. Os pacientes que não apresentavam condições clínicas para a realização da cirurgia internados, foram submetidos a procedimento com anestesia local ou encaminhados para radioterapia. Neste estudo as margens dos carcinomas basocelulares foram todas analisadas pelo patologista com congelação de todas as margens, inclusive a profunda (Figura 9).
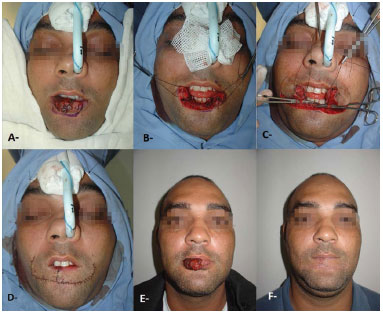
Figura 9. Ressecção de carcinoma espinocelular e reconstrução com retalho de Karapandizic. A, E: Pré-operatório. B: Após ressecção do tumor. C: Preservação de vasos e nervos. D: Pós-operatório imediato. F: Pós-operatório tardio.
Os fatores prognósticos para melanoma incluem análise multivariada do melanoma primário incluindo idade do paciente, sexo, sítio do tumor primário, espessura, ulceração e índice mitótico4. No presente estudo foram analisados os melanomas quanto à idade do paciente, sexo, localização, espessura, ulceração, regressão, porém não houve dados nem tempo de seguimento suficientes que indicassem fatores prognósticos.
Os tipos de melanomas operados (103) foram do tipo extensivo superficial (67%) seguidos de 18% de melanomas in situ, 5% de nodulares e 2% do tipo acral, 2% lentigo melanoma e 1% desmoplásico, 1% spitzoide. A maioria apresenta espessura fina, com mediana de 0,92. Quanto à ulceração e regressão, os tumores se apresentaram com 8,74% ulcerados e também com 8,74% com regressão; os casos não informados referem-se aos casos de melanoma in situ em que não houve especificação quanto à ulceração e regressão. Quanto ao índice mitótico, apresentou uma média de 1,86. No presente estudo foram analisados apenas casos de pacientes operados por um cirurgião plástico em que não houvesse comprometimento de linfonodos palpáveis, portanto, houve uma seleção quanto ao estadiamento dos pacientes, já que todos os pacientes que já se apresentavam clinicamente com linfonodos foram encaminhados para cirurgia e seguimento com um cirurgião oncológico e um oncologista clínico; portanto o estudo não representa uma casuística aleatória de incidência de casos de melanoma.
A presença ou não de metástase nos linfonodos regionais que drenam o tumor primário é o principal fator prognóstico em pacientes com melanoma em estágios iniciais, sendo o mais potente preditor de recorrência e sobrevida10. Assim, foi feita a pesquisa de linfonodo sentinela para estadiamento dos pacientes com melanoma e carcinoma de Merckel.
Foram realizadas 67 cirurgias com pesquisa de linfonodo sentinela, utilizando a combinação das técnicas com azul patente e injeção do radioisótopo tecnécio um dia antes da cirurgia. A identificação só com azul patente é de 87% contra 99% na associação do azul com tecnécio11. Em mãos experientes, o mapeamento linfático pode identificar o linfonodo sentinela em 98 a 100% dos casos. Foram encontrados os linfonodos sentinelas em 100% dos casos operados neste estudo. Todos os casos positivos desta amostra foram de melanoma.
Os índices da literatura sugerem que melanomas de 0,76 mm a 1 mm com índice mitótico maior ou igual a 1 mm2 estão associados com aproximadamente um risco de 10% de apresentarem metástase no linfonodo sentinela10. Comparando com o presente estudo, no qual os melanomas se apresentavam com uma espessura fina, com mediana de 0,92 e um índice mitótico, com média de 1,86 e mediana de 1; obtivemos 10 pacientes de melanoma (9,7%) com linfonodos sentinela positivos; valores muito próximos da estatística da literatura.
No estudo, das 67 cirurgias para pesquisa de linfonodo sentinela apenas dois pacientes (2,98%) apresentaram seromas que foram tratados com drenagem e resolução espontânea, nenhum paciente apresentou linfedema tardio. A cirurgia para pesquisa de linfonodo sentinela apresenta uma baixa morbidade, porém se o paciente apresenta outras comorbidades que possam contraindicar a cirurgia, recomendamos que seja realizada apenas a ampliação das margens, já que os estudos indicam que esta cirurgia não aumenta a sobrevida dos pacientes3.
O linfonodo sentinela representa o mais importante fator preditivo para os pacientes nos estágios iniciais de melanoma e é relevante no planejamento terapêutico nos estágios iniciais da doença. A ausência de doença metastática no linfonodo sentinela é fator preditivo de maior sobrevida e de futuro sem recorrência da enfermidade10. O cirurgião plástico pode realizar essa cirurgia utilizando-se das duas técnicas de azul patente associadas com a injeção do radioisótopo tecnécio e o conhecimento das suas indicações para seguimento da doença.
O cirurgião plástico é um dos profissionais importantes para o tratamento do câncer de pele, sendo o profissional mais apto à realização das reconstruções após as ressecções tumorais, pois tem, em sua formação, os conceitos de reparação utilizando-se de enxertos e retalhos; e levando em conta o aspecto estético dos pacientes. E cabe-lhe também a realização da cirurgia de pesquisa de linfonodo sentinela e o seguimento dos pacientes com câncer de pele (Figura 10).
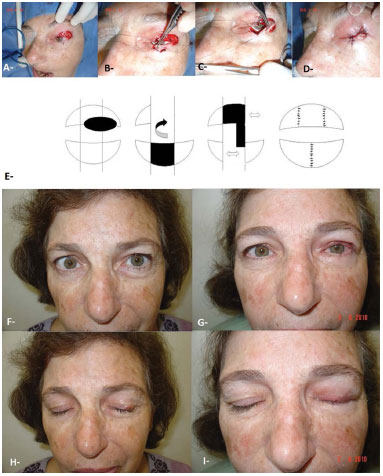
Figura 10. Ressecção de carcinoma basocelular e reconstrução com retalho de pálpebra inferior. A: Após ressecção do tumor. B, C: Intraoperatório, D: Pós-operatório imediato. E: Esquema didático do retalho. F, H: Pré-operatório. G, I: Pós-operatório.
CONCLUSÃO
O diagnóstico precoce com uma cirurgia em fase inicial ainda é o melhor tratamento para o câncer de pele, com altos índices de cura e uma baixa mortalidade.
Os procedimentos cirúrgicos realizados pelo cirurgião plástico demonstraram eficácia no tratamento do câncer de pele, apresentando baixos índices de complicação e recidiva.
O cirurgião plástico é um dos profissionais importantes para o tratamento do câncer de pele, sendo o profissional mais apto à realização das reconstruções após as ressecções tumorais, pois tem, em sua formação, os conceitos de reparação utilizando-se de enxertos e retalhos; e levando em conta o aspecto estético dos pacientes. Cabe-lhe também a realização da cirurgia de pesquisa de linfonodo sentinela e o seguimento dos pacientes com câncer de pele.
REFERÊNCIAS
1. Brasil. Ministério da Saúde. Instituto Nacional do Câncer. Estimativa 2012: Incidência de câncer no Brasil [Acesso 17 Nov 2015]. Disponível em: http://www2.inca.gov.br/wps/wcm/connect/1c7b8a8047f165449023dd9ba9e4feaf/estimativa-2012-incidencia-do-cancer.pdf?MOD=AJPERES&CACHEID=1c7b8a8047f165449023dd9ba9e4feaf
2. Carreirão S. Sociedade Brasileira de Cirurgia Plástica. Cirurgia Plástica. Atheneu; 2005. p.801.
3. The National Comprehensive Cancer Network (NCCN), Guidelines [Acesso 17 Nov 2015]. Disponível em: http://www.nccn.org/
4. Atkins MB, Hauschild A, Wahl RL, Balch CM. Diagnosis of Stage IV melanoma. In: Balch CM, Houghton AN, Sober AJ, Soong SJ, Atkins MB, Thompson JF, eds. Cutaneous Melanoma. 5th ed. Louis: Quality Medical Publishing; 2009.p.573-602.
5. Balch CM, Mihm MC, Gershenwald JE, Soong S-j. The revised melanoma staging system and the impact of mitotic rate [Acesso 17 Nov 2015]. Disponível em http://www.skincancer.org
6. Uptodate. Epidemiology and clinical features of basal cell carcinoma [Acesso 17 Nov 2015]. Disponível em http://www.uptodate.com
7. Mélega JM, ed. Cirurgia Plástica. Fundamentos e Arte. Princípios Gerais. Rio de Janeiro: Guanabara Koogan; 2009. p.283-383.
8. Baker SR. Local flaps in facial reconstruction. 2nd ed. Mosby; 2007.
9. Wolf K, Goldsmith LA, Katz SI, Gilchrest BA, Paller AS, Leffell DJ. Fitzpatrick's, Dermatology in general medicine. 7th ed. New York: McGraw-Hill Professional; 2006.
10. Balch CM, Gershenwald JE, Soong SJ, Thompson JF, Atkins MB, Byrd DR, et al. Final version of 2009 AJCC melanoma staging and classification. J Clin Oncol. 2009;27(36):6199-206. DOI: http://dx.doi.org/10.1200/JCO.2009.23.4799
11. De Vita VT, Hellman S, Rosenberg SA, eds. Cancer: principles and practice of oncology. Philadelphia: Lippincott-Raven; 1996.
1. A.C. Camargo Cancer Center, São Paulo, SP, Brasil
2. Cruz Vermelha Brasileira, São Paulo, SP, Brasil
Instituição: A.C. Camargo Cancer Center, São Paulo, SP, Brasil.
Autor correspondente:
Marcelo Norio Inada
Rua Albina Barbosa, 210
São Paulo, SP, Brasil CEP 01530-020
E-mail: mninada@hotmail.com
Artigo submetido: 11/7/2013.
Artigo aceito: 4/2/2014.


 Read in Portuguese
Read in Portuguese
 Read in English
Read in English
 PDF PT
PDF PT
 Print
Print
 Send this article by email
Send this article by email
 How to Cite
How to Cite
 Mendeley
Mendeley
 Pocket
Pocket
 Twitter
Twitter