
Original Article - Year 2009 - Volume 24 -
Complicações tardias dos preenchimentos permanentes
Late complications of permanent fillers
RESUMO
Introdução: O processo de envelhecimento provoca a perda da gordura subcutânea e do colágeno dérmico resultando em depressões e sulcos na face. A demanda por preenchimentos dérmicos para restituição volumétrica tem aumentado. Os preenchimentos injetáveis devem ser seguros, efetivos, de longa duração e com baixo índice de complicações. Método: Estudo retrospectivo realizado por meio de revisão dos registros médicos de serviço de referência em cirurgia plástica compreendendo o período de fevereiro de 1999 a dezembro de 2007. Foram analisadas as apresentações clínicas de procedimentos realizados em outros locais e os tratamentos para complicações tardias realizados na instituição. Resultados: Um total de 31 pacientes foi avaliado, 28 do sexo feminino e 3 do sexo masculino, com idades variando da terceira a sexta décadas. As apresentações clínicas mais prevalentes foram: reações imunológicas tipo alergia, granulomas por corpo estranho e deformidades por deslocamento. Tratamento conservador foi a primeira escolha terapêutica, com administração sistêmica de corticóides e infiltrações locais de esteróides. Ressecções cirúrgicas foram indicadas em casos selecionados. Conclusões: O presente estudo indica que injeções de preenchimentos permanentes podem causar complicações e deformidades de graus variáveis devendo seu uso ser cauteloso. O seguimento das complicações tardias mostra que o tratamento é longo e difícil, tanto para o paciente quanto para o cirurgião plástico.
Palavras-chave: Polimetil metacrilato. Materiais biocompatíveis/uso terapêutico. Injeções intradérmicas/efeitos adversos.
ABSTRACT
Introduction: The aging process diminishes subcutaneous fat and dermic collagen resulting on depressions and sulcus on the face. The demand for dermal fillers to volumetric restitution of the face has increased. Filler injections must be safe, effective, long-lasting and with low complication rates. Method: Retrospective study performed through medical record review at a referral plastic surgery service from February 1999 to December 2007. The authors analyzed clinical presentations of procedures performed elsewhere and treatment of late complications at the institution. Results: 31 patients were studied, 28 were females and 3 were males, their ages varied from third to the sixth decade. The most prevalent clinical presentations were: allergic reactions, foreign body reactions and deformities caused by migration. Conservative treatment was the first clinical therapy, based on systemic corticoid therapy and infiltration of local steroids. Surgical resections were indicated in selected cases. Conclusions: The present study indicates that permanent filler injections can cause complications and deformities, therefore injections must be performed in a precautious manner. The management of late complications shows that treatment is long and arduous both to patient and plastic surgeon.
Keywords: Polymethyl methacrylate. Biocompatible materials/therapeutic use. Injections, intradermal/adverse effects.
O processo de envelhecimento provoca a perda da gordura subcutânea e do colágeno dérmico resultando em depressões e sulcos na face. Qualquer linha de expressão se torna acentuada com a idade, devido à ação muscular e à perda volumétrica da face. Historicamente, o tratamento para o envelhecimento da face era focado apenas na tração dos tecidos. Atualmente, a restauração do volume e dos contornos faciais se transformou na primeira linha de tratamento antes das correções cirúrgicas1.
O conhecimento das causas do envelhecimento facial oportunizou o surgimento de técnicas como o ressurfacing, para tratar o dano solar, e a restauração de volume com uma variedade de preenchimentos temporários, visando tratar perdas de tecido subcutâneo e rugas de expressão. Preenchimentos mais novos, duradouros e permanentes que não tratem somente rugas finas, mas também restaurem o volume da face, representam avanços importantes no rejuvenescimento não invasivo da pele e do subcutâneo.
O preenchimento perfeito deve ser autólogo, duradouro ou permanente, sem efeitos imunológicos ou tóxicos e funcionar para diminuir, reverter ou prevenir o processo de envelhecimento. Preenchimentos não autólogos têm a vantagem de ser de fácil obtenção, não apresentar morbidade relacionada ao sítio doador e, com experiência, ter algum grau de previsibilidade quanto ao resultado e aos efeitos adversos ao longo do tempo.
A gordura autóloga seria a substância de preenchimento ideal, uma vez que o envelhecimento da face é acompanhado de perda de volume da gordura subcutânea. As técnicas de lipoenxertia, entretanto, mostram resultados imprevisíveis quanto à integridade da gordura no local receptor ao longo do tempo.
O uso de preenchimentos semi-permanentes e permanentes implica na responsabilidade médica de injeções precisas. O planejamento cuidadoso dos níveis de injeção e das áreas de melhor eficácia é imperativo, assim como o domínio no tratamento das eventuais complicações que podem ocorrer2.
Materiais absorvíveis como o colágeno, o ácido hialurônico, o dextran, o ácido polilático e a hidroxiapatita são preenchimentos não permanentes. Essas substâncias são enzimaticamente metabolizadas ou removidas pela fagocitose gradualmente, com mínima reação histológica em um período de 3 a 24 meses, dependendo da quantidade de volume do agente implantado.
Preenchimentos permanentes como a parafina, o silicone líquido, o Teflon® e as partículas de metacrilato ou de Polimetilmetacrilato (PMMA) têm uma superfície irregular que não pode ser fagocitada, formando eventualmente granulomas. Partículas e microesferas menores que 15 µm são geralmente fagocitadas e podem ser transportadas para linfonodos. Microesferas maiores de polímeros não-absorvíveis com superfície lisa são encapsulados com tecido fibroso e escapam da fagocitose. Clinicamente, todos os fluidos injetados e partículas causam reação de corpo estranho em graus variados. Até que o mecanismo de formação dos granulomas seja completamente entendido, a possibilidade para o seu desenvolvimento tardio não é previsível.
Dessa forma, a substância de preenchimento de partes moles, ideal para rugas e defeitos na pele, deve ser segura, biocompatível, estável após a implantação, não-migratória, resistente à fagocitose; persistir e manter seu volume sem ser reabsorvida ou degradada; induzir mínima reação de corpo estranho; ser não-teratogênica, não-carcinogênica, não-infecciosa, não-tóxica e não-alergênica; não requerer testes alergênicos prévios ao seu uso; preferencialmente ser autóloga, não gerar dor ou desconforto, ser de baixo custo e apta à estocagem em temperatura ambiente3,4.
A demanda para restaurar a perda volumétrica da face que ocorre com o processo de envelhecimento estimulou o surgimento de numerosas substâncias preenchedoras. Embora o paciente deseje resultados duradouros, o uso de preenchimentos permanentes deve ser cauteloso, buscando-se uma maneira segura que evite complicações ao longo prazo1,5.
Preenchimentos Permanentes e Semi-permanentes
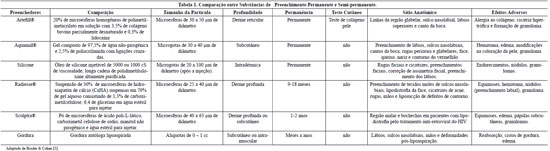
Preenchimentos permanentes e semi-permanentes são caracterizados por duração de efeito maior do que 1 a 2 anos. Atualmente, existem quatro tipos de preenchimentos permanentes e semi-permanentes (Tabela 1)3.
O único preenchimento permanente não sintético é a gordura autóloga, a qual pode ter efeito apenas semi-permanente em virtude da taxa de integração ("pega") do enxerto e do grau de absorção imprevisível que o tecido vivo pode sofrer ao longo do tempo.
Os preenchimentos permanentes sintéticos são de dois tipos: gel de polímeros (silicone líquido/Aquamid®), microesferas de polímeros não degradáveis suspensas em veículo inabsorvível (Metacrill®) ou reabsorvível (ArteFill®/Artecoll®).
Os preenchimentos semi-permanentes sintéticos são à base de microesferas de polímeros, lentamente degradáveis, suspensas em líquido reabsorvível (Sculptra® e Radiesse®)3.
Gordura autógena
Neuber, em 1983, utilizou gordura autóloga coletada dos braços para aumentar depressões faciais. Nos anos 1970, Fischer & Fischer6 descreveram extração de gordura por sucção e a moderna técnica de liposucção descrita por Illouz7. Com a introdução da infiltração tumescente por Klein8 e os refinamentos da transferência de gordura com microcânulas se desenvolveu a moderna técnica para enxertia de gordura autóloga em tecidos moles3,9.
A gordura autóloga, portanto, não requer nenhum pré-teste, não é antigênica e está disponível em sítios comuns, como o abdome, coxas, região supra-púbica, joelhos e flancos10,11. A gordura pode ser usada como preenchimento nos lábios, no sulco nasogeneano, nas regiões malares, nas mãos e preencher e/ou corrigir deformidades pós-lipoaspiração3.
A integração de gordura ao longo prazo foi documentada por muitos autores usando a técnica de transplante em camadas múltiplas. A pior retenção é vista nos lábios e na área perioral. As áreas periorbital e malar têm a melhor retenção, seguidas pela linha lateral da mandíbula, região frontal e bucal11,12.
A restauração do volume é mais bem-sucedida quando realizada repetidamente. Procedimentos de retoque podem ser marcados em intervalos de 1 a 3 meses, até que a correção desejada seja alcançada. Esses procedimentos podem ser feitos com gordura fresca ou com gordura congelada previamente. O uso de gordura congelada é altamente controverso.
As intercorrências mais comuns após enxerto de gordura na face são edema e equimose que podem durar de 2 a 14 dias. Pequenos nódulos ou edema podem persistir na área periorbital e, muitas vezes, necessitam de tratamento para melhorar irregularidades locais, sendo que irregularidades persistentes são pouco comuns em mãos experientes. Nódulos duros persistentes, representando cistos de gordura estéril, requerem injeções de esteróides diluídos ou ainda incisões e ressecções parciais para sua resolução. Pigmentação pós-inflamatória ou pigmentação por hemossiderina é encontrada em alguns casos e pode ser tratada com a aplicação de agentes químicos ou laser10-12.
Preenchimentos Permanentes Sintéticos
Silicone Líquido Injetável (SLI)
O termo "silicone" se refere aos polímeros manufaturados que contêm silicone elementar. Esses polímeros não são uma substância única, mas uma família de compostos com uma variedade grande de propriedades físicas e químicas, pureza, esterilidade e biocompatibilidade. O SLI ou polidimetilsiloxano fluído, que é o produto usado para preenchimento tecidual, consiste de unidades de dimetilsiloxano que se repetem, terminadas com trimetilsiloxano.
Em 1992, o Food and Drug Administration (FDA) restringiu o uso dos silicones nos Estados Unidos em decorrência de preocupações relacionadas a possíveis toxicidades de silicone na mama. Quanto ao SLI, o FDA não aprovou sua comercialização para injeção com qualquer objetivo cosmético, incluindo defeitos faciais e rugas.
Em 2001, o FDA aprovou estudo clínico de um óleo, à base de silicone altamente purificado, para o tratamento das pregas nasolabiais, linha de marionete e depressões malares. Em 2003, também aprovou investigação para lipodistrofia associada ao HIV. Os dados desses estudos podem vir a esclarecer algumas diferenças de opinião a respeito do silicone líquido injetável.
Os efeitos adversos e as complicações do uso de SLI como preenchimento podem ser agudos como edema, equimose, eritema, discromia, textura e sensação; tardias como supercorreção, embolia, reações granulomatosas, reações idiossincrásicas ao silicone líquido injetável, migração e doença do tecido conjuntivo13-19.
Reações de hipersensibilidade tipo alergia são caracterizadas por edema, eritema e discromia. A textura da pele em caso de administração em quantidade excessiva ou muito superficial na derme pode causar distensão e bloqueio dos vasos linfáticos, ocasionando edema ou uma textura em "casca de laranja". Reações inflamatórias granulomatosas receberam o nome de siliconomas. Existem relatos na literatura de reações granulomatosas respondendo favoravelmente a uma variedade de terapêuticas, incluindo esteróides tópicos de alta potência e tratamento antibiótico13-19.
Orentreich & Jones13 relatam reações locais raras de natureza inflamatória, com uma incidência aproximada de 1:5.000 a 1:10.000 sessões terapêuticas. Estas reações, caracterizadas por uma área bem demarcada de inchaço moderado com ou sem eritema, frequentemente são precedidas por uma infecção em sítio distante, como sinusite aguda, furunculose, otite média ou abscesso dentário. A histopatologia é consistente com uma reação inflamatória crônica não específica. As reações respondem a injeções de corticóides intralesionais e a antibióticos orais de amplo espectro; o tratamento é repetido, se necessário, até que a resolução dos sintomas seja completa.
A migração é definida pelo movimento do agente preenchedor tecidual a um local distante de onde ele foi originalmente implantado. Migração do SLI (ou outro implante injetável) pode ocorrer quando um grande volume é injetado em um único lugar durante uma única sessão terapêutica. A migração distante do gel de silicone de implantes de mama rompidos também é relatada. Estes grandes volumes, os quais não são contidos pelos tecidos recipientes, migram pela força da gravidade, ação muscular e pressão externa ao longo dos planos teciduais de menos resistência.
Polimetilmetacrilato (PMMA)
O Polimetilmetacrilato é um polímero utilizado como preenchedor com apresentação na forma de microesferas sintéticas com diâmetro entre 40 e 60 mm veiculadas em um meio de suspensão que pode ser colágeno, aproteico ou cristalóide. Conforme o veículo utilizado, têm-se as diversas apresentações comerciais, respectivamente Artecoll®, Metacrill® e PMMA®. As apresentações comerciais podem ser de 2%, 10% e 30%, conforme a concentração de PMMA. O produto é de caráter permanente, havendo apenas a absorção do veículo. É empregado no preenchimento de sulcos, de rugas profundas, de cicatrizes, de defeitos dérmicos, de tecidos moles e ósseos20.
A aplicação é ambulatorial, por meio de microcânulas e pistola que liberam o produto de maneira retrógada em plano profundo. As microesferas de 4 a 8 mm são fagocitadas, mas não transportadas aos gânglios linfáticos ou órgãos distantes. Microesferas maiores de 20, 40 a 100 mm são encapsuladas pelo tecido conjuntivo. O produto injetado estimula a neocolanogênese e neovascularização induzidas pelo padrão inflamatório da reação tipo corpo estranho.
O PMMA não é alergênico, porém depende do veículo utilizado para ser considerado completamente inerte no organismo. Complicações podem aparecer na forma de granuloma, quando a aplicação é superficial. Telangectasias também podem ocorrer em pacientes com pele fina, mas normalmente desaparecem em seis meses. O uso de microcânulas previne equimoses e injeções intravasculares20,21. Quanto à histologia, após a implantação do PMMA no organismo, ocorre a chegada de macrófagos ao local, identificam as microesferas de tamanho incompatível para sua fagocitose e o processo evolui para a formação de um granuloma21-23. Segundo a literatura, as complicações com a formação de granulomas variam entre 2,5 a 0,01% das aplicações, considerando os diferentes fabricantes de preenchimentos com PMMA. A presença de nódulos pequenos e indolores são comuns após aplicação de PMMA, mas quase nunca são queixas formais das pacientes. Em nosso país, não há estudos confiáveis a respeito da frequência desses nódulos pequenos após aplicações de PMMA24.
Segundo Passy21, há dois tipos de complicações granulomatosas: as produzidas por defeito ou falta de técnica do aplicador e as promovidas pelo produto propriamente dito. Os defeitos mais freqüentes após a aplicação são a hipercorreção, a introdução em plano intradérmico, a introdução em plano muito profundo e a implantação na forma de "lagos".
A formação de nódulos e as respostas inflamatórias são cíclicas. Em uma parte dos casos, essas complicações desaparecem espontaneamente ou com a utilização de corticóides sistêmicos ou intralesionais.
Quando necessário, pode-se retirar cirurgicamente um nódulo que se mostrar permanente. Na imensa maioria dos casos, essa complicação ocorre nos sulcos nasogenianos e na glabela. A presença das veias supratrocleares, bastante superficiais, situadas exatamente sob as rugas glabelares, torna essa região extremamente perigosa. As veias supratrocleares, ao penetrarem a cavidade orbitária, passam a se denominar veias oftálmicas, drenando todo o retorno venoso de estruturas intracavitárias, como globo ocular, musculatura extrínseca do globo ocular e gordura periorbitária. Qualquer oclusão de algum ramo dessa rica vascularização certamente terá graves consequências21,22.
A Síndrome de Nicolau ou embolia cutânea medicamentosa é uma entidade que foi descrita pela primeira vez por Freudenthal e Nicolau em 1924 e 192525,26, após a injeção de sais de bismuto para tratamento da sífilis, mas pode ocorrer com qualquer medicamento injetável25,27. A síndrome se caracteriza pelo desenvolvimento de dor aguda e severa, acompanhada de rash cutâneo eritematoso localizado, durante uma injeção, levando a necroses cutânea, subcutânea e até muscular. O mecanismo patogênico dessa síndrome tem inúmeras hipóteses; a primeira seria a injeção intra-arterial, peri-arterial ou peri-neural induzindo estímulo doloroso intenso e vasoespasmo secundário à estimulação simpática; a segunda hipótese seria a injeção intra-arterial provocando oclusão embólica de pequenas artérias cutâneas (embolia medicamentosa cutânea); a terceira hipótese seria injeção vascular ou perivascular produzindo marcada reação inflamatória e necrose progressiva da íntima vascular, destruição vascular e subsequente necrose cutânea25-28.
Preenchimentos com Materiais Combinados
ArteFill®/Artecoll®
ArteFill® e Artecoll® são produtos combinados compostos de 20% microesferas homogêneas de PMMA eventualmente suspensas em 3,5 % de colágeno bovino parcialmente desnaturado. Todas as microesferas têm um diâmetro de 30 a 50 µm, completamente polimerizadas e de superfície lisa. O tamanho, a superfície lisa e a ausência de carga elétrica impedem as microsferas de sofrerem fagocitose passando a serem encapsuladas pelos gigantócitos e pelo colágeno do paciente3. O colágeno bovino é completamente absorvido entre o primeiro e terceiro mês e é substituído por colágeno humano. Nove meses após a aplicação, não há modificação de tamanho, o que sugere ausência de dissipação das microesferas, fagocitose ou migração para linfonodos24,29,30. As complicações referentes ao PMMA foram listadas acima.
Aquamid®
Aquamid® é um hidrogel de poliacrilamida (PAAG) estéril, atóxico e não-reabsorvível para ser injetado em tecidos moles. Ele consiste em água não-pirogênica e poliacrilamida com ligações cruzadas. Devido às suas propriedades únicas, o gel é altamente biocompatível, não é reabsorvido e é física e quimicamente estável.
A poliacrilamida é considerada atóxica e extremamente resistente à biodegradação. Uma ampla gama de estudos de segurança seguindo padrões ISO sugere que o PAAG é bem tolerado e não é biodegradável3,30. Foi especialmente concebido para a correção de deformidades faciais como: hipoplasia malar da face; sulcos nasolabiais; aumento de lábios; rugas glabelares; aumento de mento.
Bioplastique®
Bioplastique® é um tipo de implante tecidual, permanente e bifásico, que consiste de partículas de silicone sólido suspensas em gel de poli-vinil-pirrolidona. Desde seu desenvolvimento em 1987, as aplicações incluíram preenchimento tecidual no rosto e em outras partes do corpo como mãos e peitoral. Não é aprovado pelo FDA para uso nos EUA31-33. Substância preenchedora permanente para uso facial incluindo preenchimento dos lábios, de áreas deprimidas da face, de linhas glabelares e de rinoplastias com narizes em sela.
Ersek et al.34 (1997) realizaram o estudo com acompanhamento mais extenso de pacientes em uso de Bioplastique® - seis anos de seguimento - e descobriram que, em 8 dos 127 casos (5%), o material teve de ser retirado. Dois dos 127 casos (1%) tiveram suspeita de infecção, embora as culturas tivessem sido negativas. Casos de granulomas de corpo estranho por injeção de Bioplastique® foram relatados. Estes se manifestaram clinicamente como nódulos que apareceram de semanas a meses depois da implantação inicial, foram excisados e confirmados por histologia. No caso de uma complicação, é possível remover o Bioplastique® usando agulhas de biópsia. Excisão cirúrgica direta é última opção terapêutica31-33.
Preenchimentos Semi-Permanentes
Radiesse®
Radiesse® é um implante sintético, semi-permanente, composto por microesferas lisas de hidroxiapatita de cálcio (CaHA) 30%, com um diâmetro que varia de 25 a 45 micras, suspensas em gel aquoso (carboximeticelulose) 70%. Por ser a hidroxiapatita de cálcio um componente natural do osso, este implante não gera uma reação inflamatória crônica ou imune. O nível de aplicação deve ser no tecido subcutâneo, mantendo seu efeito por um período de 9 a 18 meses. Entre as reações adversas deve-se citar eritema, edema, equimoses, hematoma, dor, nódulos palpáveis3,25.
Sculptra®
Sculptra® consiste de um pó de microesferas de ácido poli-L-lático (1 a 63 µm de diâmetro), carboximetil celulose de sódio, manitol não pirogênico e água estéril para injetar. É biocompatível, não contém proteína animal, não sendo esperadas reações alérgicas. Efeitos adversos como equimoses localizadas, edema e pápulas subcutâneas não visíveis, ocorrendo dois anos após a injeção e granulomas de 9 a 14 meses após a injeção3,25,35.
MÉTODO
Foi realizado estudo retrospectivo por meio de revisão dos registros médicos de pacientes de serviço de referência em cirurgia plástica no período de fevereiro de 1999 a dezembro de 2007. Foram analisadas as apresentações clínicas das complicações tardias de procedimentos de preenchimento permanente realizados em outros locais e os tratamentos realizados na instituição.
Os pacientes foram divididos em três grupos com base no tipo de preenchimento recebido previamente: Grupo 1: Silicone Líquido, Grupo 2: Polimetilmetacritato (PMMA), Grupo 3: Preenchimentos com materiais combinados. Foram avaliadas: a apresentação clínica das complicações, sua abordagem terapêutica e sua evolução.
RESULTADOS
Um total de 31 pacientes foi avaliado, 28 do sexo feminino e 3 do sexo masculino, com idades variando da terceira à sexta década. As apresentações clínicas mais comuns foram: reações imunológicas tipo alergia com apresentação recorrente; granulomas por corpo estranho, dolorosos ou não, provocando deformidades nodulares com maior ou menor deformidade de acordo com a localização dos mesmos; deformidades por deslocamento. Tratamento conservador foi sempre a primeira escolha, com administração sistêmica de corticóides nos casos de alergia e infiltrações locais de esteróides em granulomas. Ressecções cirúrgicas foram indicadas em casos selecionados. A estratificação dos resultados por grupos de substância é descrita a seguir.
O Grupo 1 (silicone líquido) foi composto por 10 pacientes (9 mulheres e 1 homem) com idade variando de 40 a 60 anos. Reação alérgica foi a manifestação mais prevalente, seguida da deformidade do contorno facial com diminuição da mímica facial. O manejo preponderante foi à base de corticóides sistêmicos nos períodos de exacerbação alérgica: Prednisona 10-20 mg/dia (Figura 1). Em casos de reações granulomatosas intensas, aplicações de triamcinolona foram realizadas nos nódulos mais evidentes. Nos casos de deformidades por migração do siliconoma ou infecção e necrose tecidual, cirurgia para remoção parcial da substância e remodelamento dos tecidos foram indicadas (Figuras 2 e 3).
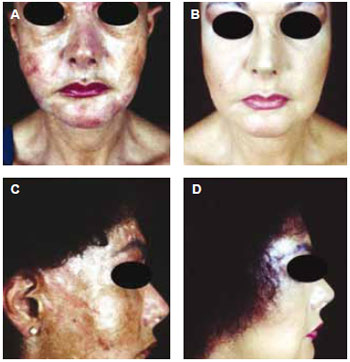
Figura 1 - Caso clínico I - seqüela de silicone líquido injetável, com formação de siliconomas, nódulos granulomatosos, reação alérgica intensa com eritemas difusos e discromias (a e c). Tratamento medicamentoso com Prednisona por via oral e tratamento dermatológico para áreas discrômicas (b e D).
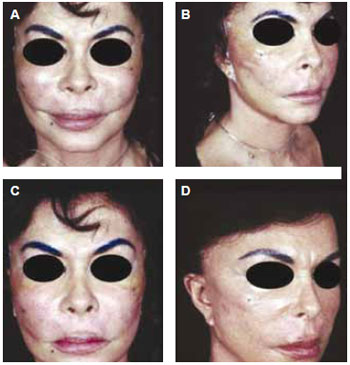
Figura 2 - Caso clínico II - migração de siliconoma da região malar e do terço médio para o andar inferior da face após 12 anos da aplicação inicial (a, b e c). Tratamento com ritidoplastia cérvico-facial secundária para remoção parcial do siliconoma e reposicionamento do tecido subcutâneo e da pele (d).
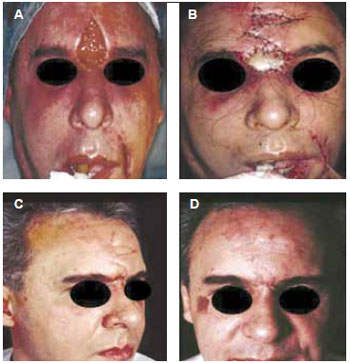
Figura 3 - Caso clínico III - infecção e necrose de pele e subcutâneo da região glabelar, após uso de silicone líquido injetável (a e B). Correção cirúrgica com retalhos locais e enxerto de pele na região. Na região do sulco nasogeneano esquerdo, foi realizada ressecção de siliconoma e fechamento primário (c e d).
O Grupo 2 (PMMA) foi composto por 18 pacientes (16 mulheres e 2 homens) com idades nas décadas de 30 a 60 anos. Um caso de necrose de pele e tecido subcutâneo após injeção de PMMA em asa narinária se destaca e foi tratado conservadoramente (Figura 4). A complicação mais prevalente nesse grupo foi de reações imunológicas locais tipo granuloma. O tratamento inicial dos casos foi à base de injeções intra-lesionais de triamcinolona (0,5-1 mg/ml), as quais foram repetidas para estabelecimento de dose-resposta adequada. Excisões cirúrgicas foram as últimas opções de tratamento, mas foram indicadas em casos de deformidades anatômicas, necrose tecidual, nódulos visíveis e granulomas subcutâneos (Figuras 5 a 10).
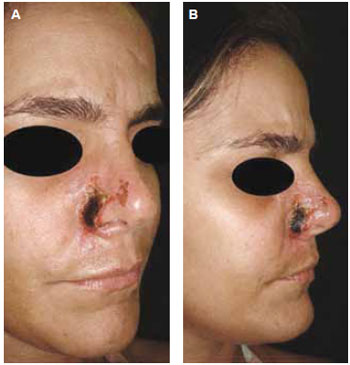
Figura 4 - Caso clínico IV - necrose de pele e subcutâneo da asa narinária direita sete dias após aplicação de PMMA - Síndrome de Nicolau ou Embolia Cutânea Medicamentosa (a e b). Tratamento conservador com curativos sequenciais.
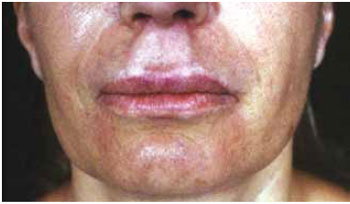
Figura 5 - Caso clínico V - desvio da crista filtral e presença de nódulos granulomatosos no lábio inferior 3 anos após preenchimento com PMMA. Tratamento com infiltrações de triamcinolona na crista filtral para dimimuição da reação granulomatosa.
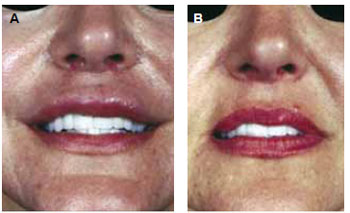
Figura 6 - Caso clínico VI - nódulos granulomatosos subcutâneos e submucosos dolorosos em lábio superior e inferior dois anos após preenchimento com PMMA (a). Tratamento com infiltrações de triamcinolona e ressecção dos nódulos labiais maiores (b).
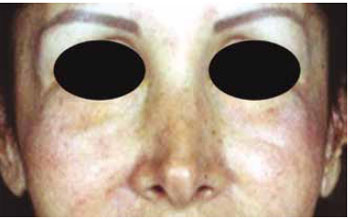
Figura 7 - Caso clínico VII - reação inflamatória crônica com edema e enrijecimento malar bilateral dois anos após infiltração com PMMA. Tratamento com sessões de drenagem linfática fisioterápica e infiltração com triamcinolona.
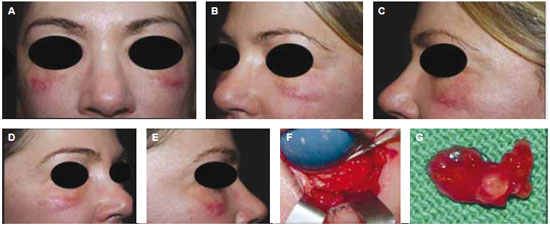
Figura 8 - Caso clínico VIII - inclusão de PMMA na região periorbitária, presença de granulomas, edema e eritema persistentes (a a e). Tratamento com infiltrações de triamcinolona e remoção parcial do PMMA. No transoperatório, foi possível identificar grande aglomerado de PMMA (f e g). Anatomo-patológico compatível com reação inflamatória crônica tipo granulomatosa.
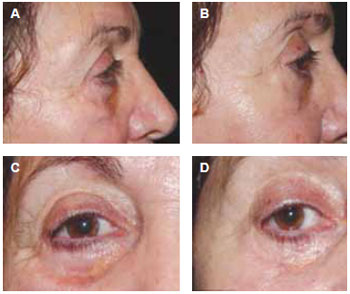
Figura 9 - Caso clínico IX - Inclusão de PMMA causando deformidade de contorno e nodularidade em pálpebra inferior (a e c). Tratamento com ressecção parcial por via palpebral inferior, cantopexia e elevação do SOOF (b e d).
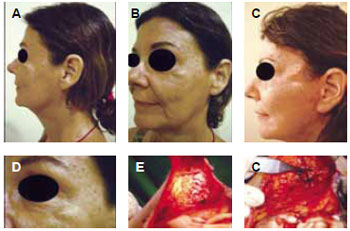
Figura 10 - Caso clínico X - preenchimento de PMMA nas regiões periorbitária, malar e mandibular bilateralmente (a e b). Tratamento com ressecção de glanulomas e reposicionamento das estruturas da face segundo técnica de Round Lifting preconizada por Pitanguy (c). Fotografia focada em área de granuloma junto ao rebordo orbitário esquerdo (d). Transoperatório, mostrando aglomerado de tecido fibrótico com PMMA (e) e ressecção dos mesmos (f).
O Grupo 3 (materiais combinados) foi composto por 3 pacientes (3 mulheres) com idades nas décadas de 30 a 50 anos. A complicação mais prevalente foi de reações imunológicas locais tipo granuloma. O tratamento inicial dos casos consistiu de injeções intralesionais de triamcinolona. Apenas um caso necessitou de ressecção cirúrgica de nódulos subcutâneos, sendo esses localizados na região do vermelhão labial.
DISCUSSÃO
O processo de envelhecimento facial caracteriza-se basicamente pela flacidez dos tecidos e pela formação de rugas, com intensidade variável de acordo com as características individuais e o estilo de vida de cada um. Sabemos que a flacidez dos tecidos pode ser corrigida por inúmeras técnicas cirúrgicas. Essas técnicas, no entanto, têm dificuldade em corrigir perdas de volume subcutâneo e marcas deixadas na pele pela ação da musculatura e pelo fotoenvelhecimento.
A busca por um processo de substituição da camada de gordura subcutânea, diminuída por causas variadas, entre elas o envelhecimento, tem levado médicos e pesquisadores a novos paradigmas.
A solução ideal para a correção dessas perdas seria, como caracterizado anteriormente, a auto-enxertia de gordura. A falta de uniformidade de resultados, a dificuldade de vascularização do enxerto, a absorção da gordura enxertada e a necessidade de procedimentos cirúrgicos de colheita levaram à procura de um substituto adequado para a gordura21. Este processo é contínuo, com novas formulações e técnicas constantemente evoluindo e produtos sendo avaliados.
Novos materiais, no entanto, precisam ser vistos com cautela e a segurança deve ser o primeiro requisito na escolha de um material para implante. Esta escolha precisa ser baseada ainda na localização da lesão a ser tratada, na reação potencial de hipersensibilidade, no tempo de permanência planejado e no desejo do paciente quanto aos resultados esperados. Embora o médico precise estar familiarizado com todas as técnicas, materiais e opções disponíveis, é aconselhável que seja muito proficiente em dois ou três métodos diferentes, pois assim os pacientes têm opções seguras1,2,3,5.
Na abordagem de um paciente que deseja uma melhora estética destas áreas, o médico deve estar apto a avaliar a qualidade e posição dos tecidos subcutâneos. Com uma apreciação da estética facial e um conhecimento prático das capacidades e limitações de cada preenchedor, o médico estará apto a usar o preenchedor mais apropriado para conseguir o melhor resultado estético com o menor risco ao paciente5.
Historicamente, o uso do silicone se mostrou perigoso e, hoje, ainda vemos seqüelas de tratamentos antigos embasados no uso dessa substância. Suas deformidades características - os siliconomas - foram apresentadas nos casos clínicos I e II. Importante ressaltar que, com novas técnicas de uso e em mãos experimentadas, essa substância pode ter valor na estimulação do crescimento do colágeno. Mais importante ainda é alertar a respeito de complicações agudas de aplicações "à moda antiga" de grandes volumes do material em regiões perigosas que potencializam sequelas estéticas graves. Como visto no caso clínico III, a devastação que a aplicação pode acarretar é um problema grave. Minimizar complicações estéticas tardias e mesmo tratar sequelas severas é uma tarefa árdua e de alta complexidade.
O uso mais recente do PMMA, remonta ao grau de preocupação vivido no passado com a ampla utilização do silicone líquido. O PMMA está sendo utilizado indiscriminadamente em função de seu baixo custo. O controle de suas vendas não é restrito, de modo que profissionais não médicos ou mesmo médicos sem a especialização adequada fazem aplicações da substância. Como descrito anteriormente, vários preceitos são necessários para a indicação adequada e a aplicação da substância. Além disso, as complicações granulomatosas podem ocorrer independentemente da técnica utilizada.
O caso clínico IV mostra o resultado de uma infiltração de PMMA com resultado dramático. O estabelecimento do quadro de necrose da pele e do subcutâneo da asa narinária ocorreu e acarretará um estigma tardio mesmo que sejam realizadas as correções adequadas.
Os casos clínicos V e VI mostram reações granulomatosas com formação de nódulos pequenos, mas resistentes ao tratamento conservador com infiltração de esteróides. A ressecção cirúrgica pode ser necessária em áreas de reação granulomatosa.
Os casos clínicos VII, VIII e IX mostram extensões diferentes de um mesmo problema, as seqüelas de preenchimentos de PMMA na região órbito-palpebral. Essas seqüelas, além de acarretar comprometimentos estéticos, podem prejudicar a funcionalidade e mesmo a movimentação do globo ocular. A anatomia órbito-palpebral é delicada e sua correção requer extremo cuidado, as retrações cicatriciais podem até mesmo deixar mais vulnerável o globo ocular. São exemplos desses quadros: a esclera aparente, o ectrópio e o lagoftalmo - todos indicativos de cirurgias adicionais pelo risco de promoverem sequelas corneanas.
O caso clínico X mostra uma complicação multicêntrica da aplicação de PMMA, onde a paciente teve comprometimento granulomatoso da região órbito-palbebral, malar e mandibular evidenciando-se grande quantidade de aplicação da substância. A retirada criteriosa dos granulomas e o tratamento das estruturas profundas e de cobertura da face por técnicas consagradas de ritidoplastia cérvico-facial permitiu corrigir e minimizar as seqüelas. Esse caso é interessante porque ilustra uma realidade: a atividade de profissional da Medicina Estética sem preparo adequado e, possivelmente, sem consciência das complicações de sua prática. Desse modo, aumenta ainda mais a importância do cirurgião plástico capacitado, que ampara uma paciente com sequela estética grave e trata casos de complexa resolução.
CONCLUSÃO
O presente estudo sugere que injeções de preenchimentos permanentes devem ser realizadas de maneira cautelosa. O tratamento clínico é a primeira opção tanto para complicações locais quanto para sistêmicas e o tratamento cirúrgico deve ser reservado para casos selecionados. O tratamento das complicações tardias é longo e complexo, exigindo persistência do paciente e grande habilidade do cirurgião plástico.
REFERÊNCIAS
1. Gladstone HB, Wu P, Carruthers J. Informações básicas no uso de preenchedores estéticos. In: Carruthers J, Carruthers A, editores. Técnicas de preenchimentos. Série procedimentos em dermatologia cosmética. Rio de Janeiro: Elsevier; 2005. p.1-10.
2. Graivier M, Cohen SR. The semipermanent and permanent dermal/subdermal fillers supplement. Plast Reconstr Surg. 2006;118(3 Suppl):6S.
3. Broder KM, Cohen SR. An overview of permanent and semipermanent fillers. Plast Reconstr Surg. 2006;118(3 Suppl.):7S-14S.
4. Athre RS. Facial filler agents. Operative Techniques Otolaryngology. 2007;18:243-7.
5. Tan SR, Glogau RG. A estética dos preenchedores. In: Carruthers J, Carruthers A, editores. Técnicas de preenchimentos. Série procedimentos em dermatologia cosmética. Rio de Janeiro: Elsevier; 2005. p.11-9.
6. Fischer A, Fischer GM. Revised technique for cellulitis fat: reduction in riding breeches deformity. Bulletin International Academy of Cosmetic Surgery. 1977;2:40.
7. Illouz YG. The fat cell "graft": a new technique to fill depressions. Plast Reconstr Surg. 1986;78(1):122-3.
8. Klein JA. The tumescent technique for liposuction surgery. Am J Cosmetic Surg. 1987;4:236.
9. Klein AW, Elson ML. The history of substances for soft tissue augmentation. Dermatol Surg. 2000;26(12):1096-105.
10. Coleman SR. Structural fat grafting. In: Nahai F, editor. The art of aesthetic surgery: principles and techniques. St. Louis: Quality Medical; 2005. p.289-363.
11. Coleman SR. Structural fat grafting: more than a permanent filler. Plast Reconstr Surg. 2006;118(3 Suppl):108S-20S.
12. Donofrio LM. Preenchimento com gordura autóloga. Carruthers J, Carruthers A, editores. Técnicas de preenchimentos. Série procedimentos em dermatologia cosmética. Rio de Janeiro: Elsevier; 2005. p.57-78.
13. Orentreich DS, Jones DH. Silicone líquido injetável. In: Carruthers J, Carruthers A, editores. Técnicas de preenchimentos. Série procedimentos em dermatologia cosmética. Rio de Janeiro: Elsevier; 2005. p.79-94.
14. Narins RS, Beer K. Liquid injectable silicone: a review of its history, immunology, technical considerations, complications, and potential. Plast Reconstr Surg. 2006;118(3 Suppl):77S-84S.
15. Lemperle G, Rullan PP, Gauthier-Hazan N. Avoiding and treating dermal filler complications. Plast Reconstr Surg. 2006;118(3 Suppl):92S-107S.
16. De Boulle K. Management of complications after implantation of fillers. J Cosmet Dermatol. 2004;3(1):2-15.
17. Christensen L, Breiting V, Janssen M, Vuust J, Hogdall E. Adverse reactions to injectable soft tissue permanent fillers. Aesthetic Plast Surg. 2005;29(10):34-48.
18. Zimmermann US, Clerici TJ. The histological aspects of fillers complications. Semin Cutan Med Surg. 2004;23(4):241-50.
19. Duffy D. Complications of fillers: overview. Dermatol Surg. 2005;31(11 pt 2):1626-33.
20. Badin AZD. Cirurgia da face e procedimentos ancilares. In: Cirurgia plástica. São Paulo: Atheneu; 2005. p.521-33.
21. Passy S. Procedimentos estéticos ancilares: Parte II Metacrill. In: Rejuvenescimento facial: cirurgia videoendoscópica e procedimentos ancilares. Rio de Janeiro: Revinter; 2003. p.280-91.
22. Nicolau PJ. Long-lasting and permanent fillers: biomaterial influence over host tissue response. Plast Reconstr Surg. 2007;119(7):2271-86.
23. Haneke E. Polymethyl methacrylate microspheres in collagen. Semin Cutan Med Surg. 2004;23(4):227-32.
24. Salles AG, Lotierzo PH, Gemperli R, Besteiro JM, Ishida LC, Gimenez RP, et al. Complications after polymethylmethacrylate injections: report of 32 cases. Plast Reconstr Surg. 2008;121(5):1811-20.
25. Pereyra JM. Implantes faciais injetáveis. 2005 [Monografia para obtenção de Título de Especialista em Cirurgia Plástica]. Rio de Janeiro: Instituto de Pós-graduação Médica Carlos Chagas, Curso de Pós-graduação em Cirurgia Plástica Serviço Professor Ivo Pitanguy, Instituto Ivo Pitanguy; 2005. 46p.
26. Köhler L, Schwedler S, Worret W. Embolia cutis medicamentosa. Int J Dermatol. 1997;36(3):197.
27. Ezzedine K, Vadoud-Sayedi J, Heenen M. Nicolau syndrome following diclofenac administration. Br J Dermatol. 2004;150(2):385-7.
28. Nagore E, Torrelo A, González-Mediero I, Zambrano A. Livedoid skin necrosis (Nicolau syndrome) due to triple vaccine (DPT) injection. Br J Dermatol. 1997;137(6):1030-1.
29. Lemperle G, Morhenn V, Charrier U. Human histology and persistence of various injectable filler substances for soft tissue augmentation. Aesthetic Plast Surg. 2003;27(5):354-66.
30. Reiff ABM, Diaz NY, Mélega JM. Rejuvenescimento facial: métodos auxiliares. Procedimentos de preenchimento: implantes inabsorvíveis. In: Cirurgia Plástica Fundamentos e Arte: Cirurgia Estética. Rio de Janeiro: Editora Médica Científica; 2003. p.232-9.
31. Gladstone HB, Wu P, Garruthers A. Materiais combinados. In: Carruthers J, Carruthers A, editores. Técnicas de preenchimentos. Série procedimentos em dermatologia cosmética. Rio de Janeiro: Elsevier; 2005. p.95-111.
32. Nácul AM, Nácul AP, Greca de Born A. Bioplastique as a complement in conventional plastic surgery. Aesthetic Plast Surg. 1998;22(6):444-50.
33. Nácul AM. Contour of the lower third of the face using an intramusculary injectable implant. Aesthetic Plast Surg. 2005;29(4):222-9.
34. Ersek RA, Gregory SR, Salisbury AV. Bioplastique at 6 years: clinical outcome studies. Plast Reconstr Surg. 1997;100(6):1570-4.
35. Lam SM, Azizzadeh B, Graivier M. Injectable poly-L-lactic acid (Sculptra): technical considerations in soft-tissue contouring. Plast Reconstr Surg. 2006;118(Suppl.):55S-63S.
I. Cirurgião Plástico formado pelo Instituto Ivo Pitanguy. Especialista pela SBCP. Membro adjunto do CBC. Mestre pela Universidade Federal do Estado do Rio de Janeiro.
II. Membro titular da Sociedade Brasileira de Cirurgia Plástica. Professora Assistente de Cirurgia Plástica do Instituto Ivo Pitanguy.
Correspondência para:
André Ferrão Vargas Av. Palmeira, 644
Porto Alegre, RS - CEP 90470-300
E-mail: andreferraovargas@hotmail.com
Trabalho Realizado no Instituto Ivo Pitanguy, Rio de Janeiro, RJ.
Trabalho recebeu menção honrosa do Prêmio Jussara Personelle/2008.
Artigo recebido: 17/12/2008
Artigo aceito: 23/02/2009


 Read in Portuguese
Read in Portuguese
 Read in English
Read in English
 PDF PT
PDF PT
 Print
Print
 Send this article by email
Send this article by email
 How to Cite
How to Cite
 Mendeley
Mendeley
 Pocket
Pocket
 Twitter
Twitter