
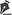
Original Article - Year 2009 - Volume 24 -
Anatomia cirúrgica do nervo acessório espinhal: como evitar lesões em procedimentos cirúrgicos no trígono cervical posterior
Surgical anatomy of the spinal accessory nerve: how to avoid injuries to the posterior cervical triangle during surgical procedures
RESUMO
Introdução: A síndrome resultante da lesão iatrogênica do nervo acessório espinhal (NAE) se caracteriza por dor, paralisia e escápula alada, estando relacionada a morbidade considerável. O presente estudo investiga o grau de variação na ramificação e no curso do NAE no trígono cervical posterior (TCP). Método: A região cervical de oito cadáveres foi dissecada bilateralmente para expor o NAE. A ramificação e as variações no curso do NAE no TCP foram registradas. Medidas relacionadas a estruturas anatômicas do Músculo Esternocleidomastóideo (MEC) e do Músculo Trapézio (MTZ) foram analisadas. Resultados: As 16 dissecções demonstraram padrão de ramificação do NAE como: nenhum ramo em 25%, um ramo em 37,5% e dois ramos em 37,5% dos casos. Considerável variação foi observada na anatomia regional do NAE no TCP. Medidas revelaram que o NAE tem relação relativamente constante com o nervo auricular magno (NAM) e esta é uma importante referência anatômica para identificação do NAE no TCP. Conclusões: O NAM é uma referência anatômica útil para a identificação do NAE no TCP. Essa abordagem sugere uma possibilidade para diminuição de lesão iatrogênica do NAE, frequentemente relacionada à manipulação cervical de estruturas anatômicas adjacentes sem exposição direta do nervo.
Palavras-chave: Nervo acessório. Músculos do pescoço. Nervos espinhais. Plexo cervical.
ABSTRACT
Background: The resulting syndrome from iatrogenic injury to the spinal accessory nerve (SAN) is characterized by pain, paralysis and winging of the scapula are often the source of considerable morbidity. This study analyses the degree of ramification and variations of the SAN at the posterior triangle (PT). Method: The necks of 8 adult cadavers were dissected bilaterally to expose the SAN. The ramifications and variations of the SAN at the PT were recorded. Measurements related to anatomical landmarks of the Sternocleidomastoid Muscle (SM) and the Trapezius Muscle (TM) were analyzed. Results: The sixteen dissections performed showed the ramification pattern of the SAN as: no ramus in 25%, one ramus in 37.5% and 2 ramus in 37.5% of cases. Considerable variation was seen in regional anatomy of the SAN at the PT. Measurements revealed that the SAN has a relatively constant relationship with the great auricular nerve (GAN) and this is a important landmark for the identification of the SAN at the PT. Conclusions: The GAN is a useful landmark for identification of the SAN at the PT. This approach suggests a possibility to decrease the incidence of iatrogenic injury of the SAN, that is frequently related to dissection of surrounding anatomical structures and reduced direct exposure of the nerve.
Keywords: Accessory nerve. Neck muscles. Spinal nerves. Cervical plexus.
A inervação motora do músculo trapézio (MTZ) permanece sem consenso na literatura1-6. A maioria dos autores acredita que o principal responsável por sua inervação é o nervo acessório (XI par craniano), mas variações em sua distribuição anatômica e a participação do plexo cervical (PC) são frequentemente citadas7-10. As variações de ramificação e as interconexões entre o nervo acessório espinhal (NAE) e o PC, geralmente localizadas sob o músculo esternocleidomastóideo (MEC), são relatadas na literatura e têm implicação clínica importante11-14. Esses dados são fundamentais na prevenção de lesões durante a manipulação cirúrgica do pescoço, tanto nos procedimentos de dissecção cervical quanto em procedimentos de transferência nervosa15-19.
Ao longo de seu percurso, o NAE está em estreita relação com a rede linfática cervical20. As ressecções de linfonodos para fins diagnósticos, especialmente daqueles situados no trígono cervical posterior (TCP), podem lesar esse nervo21-24. Outros procedimentos cirúrgicos nessa área anatômica que podem provocar paralisias do NAE são: ressecção de tumores cervicais, cirurgias plásticas da face e do pescoço, cirurgias radicais do pescoço e procedimentos neurocirúrgicos25-28.
A lesão iatrogênica do NAE tem sido amplamente documentada e pode ter implicações médico-legais29. A síndrome resultante, denominada Ombro-Mão, se caracteriza por dor, paralisia e escápula alada e está relacionada à morbidade considerável10,30-32. Autores idealizaram a criação de modelo cartográfico para identificação do NAE em procedimentos cirúrgicos no TCP. Entretanto, a definição de uma anatomia de superfície acurada do NAE no TCP se mostra difícil pela ampla variação das relações entre estruturas anatômicas cervicais33-35. A preservação do NAE não pode ser baseada nas marcações apontadas pela literatura anatômica clássica e somente dissecções cuidadosas podem garantir a preservação de tais estruturas nervosas19,29.
Lesões do NAE produzem considerável morbidade e podem ter implicações médico-legais21,36,37. A lesão tem etiologia variável e pode ser secundária a trauma penetrante, como ferimento por arma branca, ou trauma contuso38,39. Lesões esportivas também são causas descritas29.
A lesão iatrogênica, entretanto, é responsável pela maioria dos casos de paralisia do NAE. Essa lesão pode ser deliberada, como o resultado inevitável de uma dissecção radical clássica do pescoço11,37,40 para a remoção de nódulos metastáticos relacionados a carcinomas epidermóides de cabeça e pescoço. Mais comumente, o nervo é lesado acidentalmente como resultado de procedimentos cirúrgicos menores no pescoço, usualmente depois de biópsias linfonodais ou da remoção de tumores benignos no TCP. O número de lesões iatrogênicas do NAE seguidas desses procedimentos é difícil de precisar, apesar de vários estudos indicarem as biópsias e as ressecções linfonodais como as causas mais comuns41-43.
Segundo Symes & Ellis29, a lesão do NAE geralmente leva a uma condição conhecida como "Síndrome Ombro-Mão". É importante reconhecer que não são todos os pacientes que apresentam a síndrome completa após a lesão nervosa. Alguns não apresentam sintomas após transecção óbvia do nervo, enquanto outros apresentam sintomas depois de uma lesão inaparente.
A "Síndrome Ombro-Mão", descrita por Haas e Sollberg44, consiste em:
O objetivo principal do presente estudo foi determinar as relações anátomo-cirúrgicas do nervo acessório espinhal (NAE) com o músculo trapézio (MTZ) no trígono cervical posterior (TCP), buscando: fornecer bases anatômicas para preservação do NAE nos procedimentos de dissecção superficial do TCP; alertar para a possibilidade de lesão do NAE em procedimentos cirúrgicos de dissecção superficial do TCP e suas implicações na função do MTZ.
REVISÃO DA LITERATURA
Limites do trígono cervical posterior
O trígono cervical posterior (TCP) é descrito a seguir com base em textos de anatomia clássica45-49.
O TCP é limitado, anteriormente, pela borda posterior do MEC; posteriormente, pela borda anterior do MTZ; e, inferiormente, pelo terço médio da clavícula. A clavícula forma a base do trígono posterior; seu ápice é formado pelas bordas do MEC e MTZ ao se encontrarem na linha nucal superior do osso occipital.
Relação entre estruturas nervosas e linfáticas
Existe um grupo superficial de linfonodos cervicais ao longo da veia jugular externa e um grupo profundo que acompanha a veia jugular interna. Estes nodos recebem vasos linfáticos aferentes dos linfonodos parotídeos, occipitais e mastóideos. Os vasos linfáticos eferentes seguem para os linfonodos supraclaviculares no trígono supraclavicular (subclávio) do pescoço. A Academia Americana de Otorrinolaringologia-Cirurgia de Cabeça e Pescoço propôs uma classificação linfonodal para a região cervical baseada em critérios clínicos, dividindo o pescoço em níveis. Hamoir et al.20 fazem uma proposta de modificação valorizando a posição do NAE no TCP. Os autores dividem o Nível V em superior e inferior. Segue a classificação proposta:
Nível I: Ia - submentoneano; Ib - submandibular;
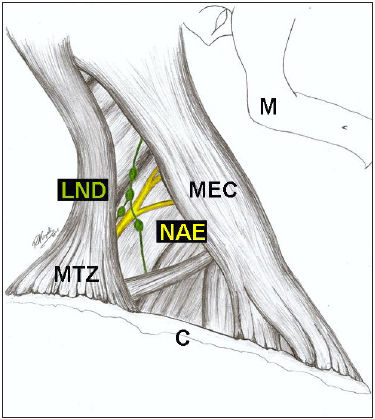
Figura 1 - Ilustração dos linfonodos cervicais, relacionados ao nervo acessório espinhal (NAE) no trígono cervical posterior (TCP). Legenda: C - clavícula; M - mandíbula; MEC - músculo esternocleidomastóideo; MTZ - músculo trapézio; NAE - nervo acessório espinhal; LND - linfonodo (ilustração realizada por Raquel Megali, acadêmica de Medicina da UNIRIO).
Nervo acessório espinhal
Classicamente, a raiz espinhal do nervo acessório se origina de uma coluna de neurônios motores chamada de núcleos espinhais, localizados na parte lateral da substância cinzenta da região cervical da coluna espinhal. Os filamentos partem dos segmentos C1-C6 e se unem para formar um tronco, ascendendo do forame magno com o nervo vago para entrar na fossa posterior. Ela se une brevemente com a raiz craniana, a qual se origina do sulco póstero-lateral da medula, para formar um tronco único, que deixa a base do crânio via forame jugular para alcançar o espaço retroestilóide. O tronco comum termina aqui nas raízes craniana e espinhal, a primeira se une ao gânglio superior do vago, e a última passa inferiormente de forma oblíqua e lateral, tanto anterior como posteriormente à veia jugular interna ou raramente através dela1,3,50,51.
Variações das conexões para o NAE podem existir intra ou extracranialmente. Isso pode resultar em uma composição diferente do nervo e explica em parte porque nervos seccionados em uma mesma localização evoluem com grau de comprometimento distinto em diferentes indivíduos1,11.
O NAE classicamente entra na face inferior do MEC passando entre as cabeças externa e clavicular do músculo, mas pode correr abaixo do músculo. Nesse ponto o nervo forma uma anastomose com fibras de C2-C3, C3 e raramente C2 e C3-C4. O NAE normalmente origina mais de um ramo para o MEC33,51.
Variações no curso do nervo estão presentes no TCP e sua distribuição e ramificação têm sido documentadas. Como regra geral, o nervo emerge da borda posterior do MEC e entra no TCP na junção dos terços superior e médio da borda posterior do MEC.
O nervo cruza o TCP, inferior e lateralmente, sobre o músculo elevador da escápula, separado dele por uma camada pré-vertebral da fáscia cervical profunda e por tecido adiposo. Nesse ponto, o nervo se superficializa e fica intimamente associado com os linfonodos cervicais superficiais, o que aumenta a propensão à lesão iatrogênica43,52,53.
Variação tem sido descrita, na qual o NAE passa abaixo da borda anterior do trapézio, variando de 3 a 11 cm da inserção clavicular1,50. Muitos autores descrevem esse ponto como sendo na junção dos dois terços superiores com o terço inferior da borda posterior do MTZ49 (Figura 2).
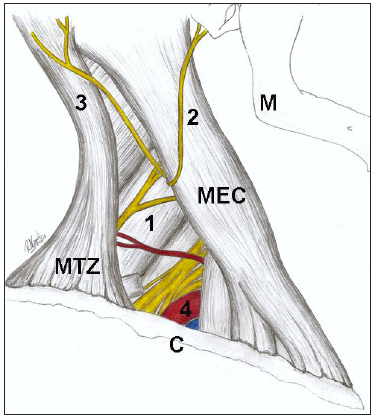
Figura 2 - Ilustração dos nervos do trígono cervical posterior (TCP). Legenda: C - clavícula; M - mandíbula; MEC - músculo esternocleidomastóideo; MTZ - músculo trapézio; 1 - nervo acessório espinhal (NAE); 2 - nervo auricular magno (NAM); 3 - nervo occipital menor; 4 - porção supra-clavicular do plexo braquial (ilustração realizada por Raquel Megali, acadêmica de Medicina da UNIRIO).
Um número de ramos para a parte superior do MTZ é originado na parte inferior do TCP com o NAE continuando para a superfície inferior do MTZ. No TCP, ou na superfície profunda do MTZ, um plexo é formado com C3-C4 ou C4 somente antes de entrar no músculo. Esses nervos cervicais cruzam o TCP obliquamente abaixo do NAE. As funções desses nervos ainda são motivo de debate na literatura. Alguns autores consideram a raiz espinhal para o MEC como puramente motora, com C2-C3 enviando fibras proprioceptivas49; outros1,54 mostram, através de eletromiografia e de estudos de anatomia comparada, evidências de que o PC pode realmente ter algum papel motor. A inervação do MTZ é complexa, com as raízes C3-C4 provendo suprimento motor e fibras proprioceptivas para os dois terços inferiores do MTZ em três quartos dos casos3,50.
Plexo cervical
O plexo cervical é uma rede de nervos formada pelas conexões entre os ramos ventrais dos quatro nervos cervicais superiores. O plexo situa-se profundamente à veia jugular interna e ao MEC. Os ramos do plexo emergem ao redor do ponto médio da borda posterior do MEC para suprir a pele do pescoço e do couro cabeludo, entre a orelha e a protuberância occipital externa.
Os seguintes nervos são derivados dos ramos ventrais de C2 a C4 através do PC49:
Próximo a sua origem, os nervos do PC recebem ramos comunicantes, a maioria dos quais desce do grande gânglio cervical superior, que está localizado na parte superior do pescoço. Estes ramos podem atravessar os músculos, sendo difícil a sua identificação. A lesão da via simpática de um lado do pescoço resulta na Síndrome de Horner.
Músculos inervados pelo nervo acessório espinhal
1 - Músculo Trapézio (MTZ)
O MTZ é um grande músculo triangular e plano que recobre a face posterior do pescoço e metade superior do tronco. Suas fixações mediais são o terço medial da linha nucal superior; protuberância occipital externa, ligamento da nuca e processos espinhosos das vértebras C7 a T12. O MTZ tem três porções distintas, suas fibras superiores se inserem na borda posterior do terço lateral da clavícula, suas fibras médias se inserem no limite medial do acrômio e suas fibras inferiores se fundem em uma aponeurose que se insere na espinha da escápula (Figura 3). O MTZ fixa a cintura escapular ao crânio e à coluna vertebral e auxilia na sua elevação. Suas fibras superiores levantam a escápula (por exemplo, ao suspender os ombros); suas fibras médias retraem a escápula (tracionam-na para trás em direção ao plano mediano) e suas fibras inferiores deprimem a escápula e abaixam o ombro. As fibras superiores e inferiores atuam juntas na rotação superior da escápula. O MTZ circunda os ombros, tracionando as escápulas para trás; por isso, a fraqueza desses músculos resulta em queda dos ombros.
Figura 3 - Ilustração dos músculos inervados pelo nervo acessório espinhal (NAE). Legenda: C - clavícula; M - mandíbula; MEC - músculo esternocleidomastóideo; MTZ - músculo trapézio (ilustração realizada por Raquel Megali, acadêmica de Medicina da UNIRIO).
2 - Músculo Esternocleidomastóideo
O MEC é um ponto de referência muscular chave no pescoço, porque divide a face lateral do pescoço em trígonos anterior e posterior. Este músculo largo em forma de fita possui duas cabeças: o tendão redondo da cabeça esternal, que se fixa no manúbrio do esterno e a cabeça clavicular carnuda e espessa, que se fixa na face superior do terço medial da clavícula (do latim, cleido; refere-se à clavícula). As duas cabeças do MEC, separadas por um espaço inferiormente, se unem à medida que passam obliquamente para cima em direção ao crânio. A fixação superior do MEC é o processo mastóide do temporal e crista nucal superior do occipital (Figura 3). O MEC é cruzado pelo músculo platisma e pela veia jugular externa e recobre os grandes vasos do pescoço e o PC.
Atuando unilateralmente, o MEC gira lateralmente a cabeça e o pescoço, assim a orelha se aproxima do ombro do mesmo lado, de modo que a face é voltada para cima e para o lado oposto. Atuando bilateralmente, o MEC flete o pescoço, curvando-o de modo que o queixo se aproxima do manúbrio esternal.
MÉTODO
Aspectos éticos
O presente estudo foi realizado dentro de normas éticas regidas pelo Código de Ética Médica e dentro dos preceitos de respeito à vida humana da manipulação e do estudo do cadáver humano. Projeto aprovado pelo Comitê de Ética em Pesquisa do Hospital Universitário Gaffrée Guinle (HUGG), em 23 de novembro de 2006, Protocolo CEP 94/2006, em conformidade com a resolução do Conselho Nacional de Saúde nº 196/96, de 16 de outubro de 1996, que aprova as diretrizes e normas regulamentadoras de pesquisas envolvendo seres humanos.
Amostra
A anatomia topográfica da raiz espinhal extracraniana do nervo acessório e o padrão de inervação do MTZ foram investigados em 16 dissecções cervicais bilaterais, lado direito (D) e esquerdo (E) de 8 cadáveres formolizados no Departamento de Anatomia da Universidade Federal do Estado do Rio de Janeiro (UNIRIO), no período de outubro de 2007 a maio de 2008.
Experimentos e procedimentos
Nas dissecções foi utilizada via de acesso anterior supraclavicular seguindo os preceitos descritos por Siqueira & Martins55. O cadáver foi posicionado em decúbito dorsal, com o dorso discretamente elevado, e o lado a ser dissecado colocado próximo à borda da mesa de dissecção. O membro superior foi abduzido, estendido e fixado em posição supina. A cabeça foi estendida, rodada e fixada cerca de 30º para o lado oposto.
O acesso supraclavicular foi escolhido por permitir exposição adequada do NAE, dos músculos por ele inervados e de referências anatômicas importantes para sua localização. Na dissecção, a gordura subcutânea e o músculo platisma, envolvido pela fáscia superficial do pescoço, foram incluídos no retalho cutâneo. A veia jugular externa foi identificada sob o platisma, no tecido adiposo que preenche o TCP, no seu trajeto no sentido da clavícula.
A lâmina superficial da fáscia cervical profunda foi aberta ao longo da margem posterior do MEC. Na região mais cranial, foram identificados ramos do plexo cervical à medida que perfuram a lâmina superficial da fáscia cervical profunda ao longo da borda posterior do MEC. No limite inferior da exposição, as fibras laterais (origem clavicular) desse músculo foram desinseridas do terço medial da clavícula e retraídas medialmente após a divisão da fáscia cervical superficial.
Nesse estágio da dissecção, foi possível identificar o padrão de inervação do MEC por visualização direta das raízes terminais que penetram no músculo. A seguir, foi possível identificar, com dissecção cuidadosa, o trajeto do NAE no TCP e o número de ramos do nervo acessório para o MTZ. Foram realizadas medidas de distâncias entre referências anatômicas do NAE no TCP e de sua relação com o acrômio com a intenção de identificar um padrão topográfico no percurso do nervo. A seguir, foi realizada documentação fotográfica e confecção de esquemas gráficos da ramificação do NAE.
Tratamento estatístico
A partir das dissecções foi identificado sob visualização direta o padrão de ramificação do NAE.
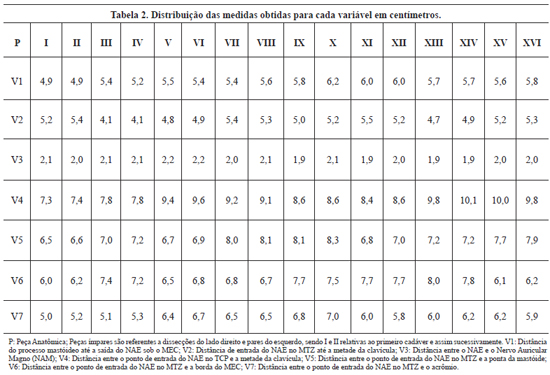
Por meio da realização de medidas entre pontos de referência anatômica no percurso do nervo foram geradas as seguintes variáveis (Figura 4):
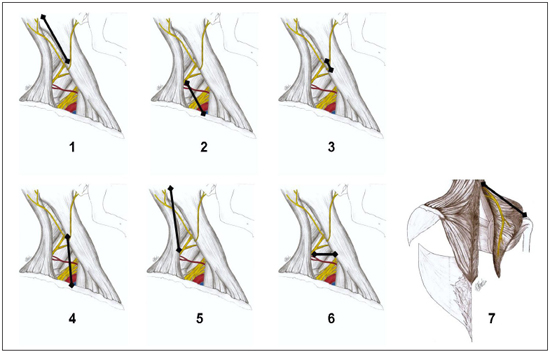
Figura 4 - Ilustração das medidas das distâncias entre referências anatômicas do percurso do nervo acessório espinal (NAE) no trígono cervical posterior (TCP) e sua relação com o acrômio. Legenda: 1- Distância do processo mastóideo até a saída do NAE sob o MEC; 2- Distância de entrada do NAE no MTZ até a metade da clavícula; 3 - Distância entre o NAE e o Nervo Auricular Magno (NAM); 4 - Distância entre o ponto de entrada do NAE no TCP e a metade da clavícula; 5 - Distância entre o ponto de entrada do NAE no MTZ e a ponta da mastóide; 6 - Distância entre o ponto de entrada do NAE no MTZ e a borda do MEC; 7 - Distância entre o ponto de entrada do NAE no MTZ e o acrômio (ilustração realizada por Raquel Megali, acadêmica de Medicina da UNIRIO).
A análise das variáveis foi realizada com o Software Instat versão 3.06. Foram calculados: média, desvio padrão, mediana e registradas medidas mínimas e máximas de cada variável.
A seguir, foi calculado o coeficiente de variabilidade (CV) de cada variável por meio da seguinte fórmula: CV = (Desvio Padrão / Média) x 100.
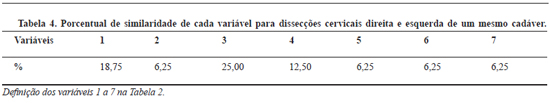
O porcentual de similaridade entre lado direito e esquerdo de cada cadáver dissecado foi calculado para cada variável medida.
RESULTADOS
As 16 dissecções do TCP demonstraram pontos similares de entrada e saída do NAE no TCP em todas as peças anatômicas estudadas. O ponto de entrada foi a junção dos terços médio e superior da borda posterior do MEC e o ponto de saída foi a junção dos terços médio e inferior da borda anterior do MTZ.
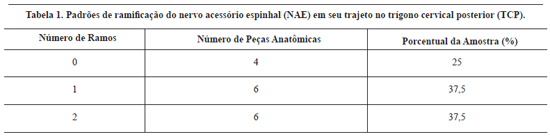
Os padrões de ramificação do NAE em seu trajeto no TCP são descritos na Tabela 1 e demonstrados nas Figuras 5 e 6. O número de ramos do NAE variou de zero a dois. Nenhum ramo foi encontrado em 25% das dissecções e um ou dois ramos em 37,5% dos casos, respectivamente.
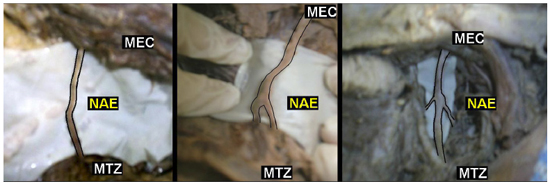
Figura 5 - Fotografias de dissecções exemplificando os padrões de ramificações do nervo acessório espinhal (NAE) em seu trajeto no trígono cervical posterior (TCP). À esquerda, padrão do NAE em tronco isolado sem ramos. No centro, padrão de ramificação com um ramo. À direita, padrão de ramificação com dois ramos. Legenda: MEC - músculo esternocleoidomastóideo; MTZ - músculo trapézio; NAE - nervo acessório espinhal.
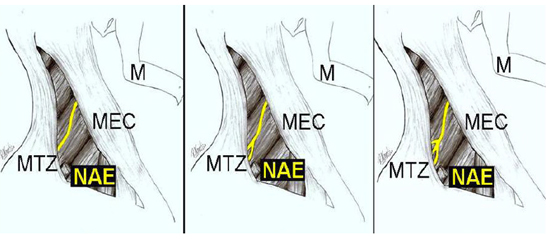
Figura 6 - Ilustração dos padrões de ramificação do nervo acessório espinhal (NAE) em seu trajeto no trígono cervical posterior (TCP). Legenda: M - mandíbula; MEC - músculo esternocleoidomastóideo; MTZ - músculo trapézio; NAE - nervo acessório espinhal.
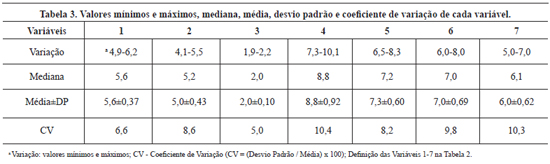
Na Tabela 2, são apresentadas as diferentes medidas observadas para as distâncias entre referência anatômicas de estruturas adjacentes ao NAE no percurso do nervo para as 7 variáveis analisadas. Os dados mostram a distribuição de medidas em cm para cada uma das 16 peças anatômicas estudadas e as alterações obtidas quanto à lateralidade em um mesmo cadáver. Na Tabela 3 são apresentados os valores médios, a variabilidade e o coeficiente de variação observado para cada medida.
Foi possível observar a variabilidade obtida para as medidas das diferentes distâncias entre referências anatômicas do percurso do NAE (Tabelas 2 e 3).
Analisando o coeficiente de variação (CV) das séries de valores obtidos (Tabela 3) observa-se que a variável 3 (distância entre o NAE e o NAM) apresentou o menor CV - 5,0% - enquanto na variável 4 (distância entre o ponto de entrada do NAE no TCP e a metade da clavícula) os valores de 10,4% representam a maior variação. Esta foi ainda similar na variável 7 (distância entre o ponto de entrada do NAE no MTZ e o acrômio). Os valores médios e os coeficientes de variação de cada medida são descritos na Tabela 3.
Comparando as medidas obtidas para cada variável em um mesmo cadáver, foram observados em 25% dos casos estudados para a variável 3, valores de igual grandeza no lado direito e esquerdo de um mesmo cadáver. Porcentuais menores desta similaridade foram detectados para as demais variáveis (Tabela 4).
DISCUSSÃO
O índice de lesão iatrogênica do NAE durante cirurgias do pescoço é alto e a maioria dos cirurgiões parece estar ciente deste fato. As descrições anatômicas dessas estruturas, entretanto, são confusas56.
Os resultados observados no presente estudo indicam o ponto de saída do NAE na junção do terço superior e médio da borda posterior do MEC como descrito em livros textos de anatomia. Embora Symes & Ellis29 tenham descrito dados similares, estes apontam para uma possível ocorrência de variações.
Em estudo do mesmo grupo, Symes & Ellis29 pesquisaram o grau de acurácia alcançável no mapeamento da superfície anatômica do NAE na área do TCP com a intenção de criar uma referência cartográfica para os procedimentos cirúrgicos. Em medidas realizadas apos dissecções cervicais bilaterais de 25 cadáveres adultos, o NAM foi utilizado como ponto de referência para o NAE57. O NAE foi observado em todas as 50 dissecções em proximidade com um ou mais linfonodos ao longo de seu curso no TCP. Os autores ainda observaram que o MTZ recebeu números variáveis de ramos do NAE, sendo que nenhum ramo (tronco principal isolado) foi observado em 16% das dissecções, um ramo em 18%, 2 ramos em 28%, 3 ramos em 22%, 4 ramos em 14% e cinco ramos em 1 caso (2%).
Números variáveis de ramos foram observados em 16 dissecções do presente estudo, sendo que em 25% dos casos foi detectado apenas tronco principal isolado, em 37,5% um ramo e em 37,5% dois ramos nervosos. A literatura mostra que outros estudos também identificaram números variáveis de ramos do NAE para o MTZ3,47.
No estudo de Symes e Ellis29, o PC se comunicou com o NAE em 36% das dissecções por um ou mais ramos, número consideravelmente maior que em um estudo prévio de Soo et al.57. O significado desses ramos comunicantes em termos de função motora não é ainda conhecido.
As variações relatadas na literatura quanto às ramificações do NAE têm implicações clínicas importantes. O conhecimento de sua topografia anatômica e as relações com o MTZ tem sido reconhecido como um pré-requisito básico para o sucesso de procedimentos cirúrgicos no pescoço56,58,59.
A investigação das relações anatômicas de estruturas adjacentes ao NAE, definindo distâncias entre referências anatômicas no seu percurso, pode contribuir na preservação do NAE em procedimentos cirúrgicos.
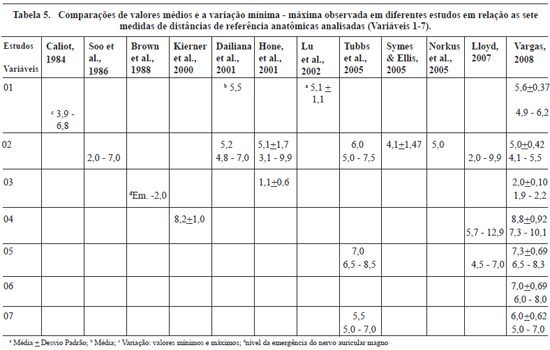
No presente estudo foram investigadas sete dessas distâncias entre referências anatômicas (variáveis 1-7), descritas nas Tabelas 2 e 3. Os valores obtidos apresentaram uma distribuição quanto à variação máxima e mínima, média e desvio padrão na mesma ordem de grandeza dos observados na revisão da literatura (Tabela 5), permitindo algumas comparações.
A distância observada entre o processo mastóideo até a saída do NAE sob o MEC (variável 1) apresentou valores médios similares aos observados por Dailiana e outros49 e na mesma ordem de grandeza descrita por Lu et al.60.
Quanto à distância de entrada do NAE no MTZ até a metade da clavícula (variável 2), os dados da literatura mostram uma elevada variação entre essas medidas em diferentes estudos. A Tabela 5 demonstra as médias das medidas encontradas por diferentes autores, assim como medidas mínimas e máximas.
A variável 3, distância observada entre o NAE e o NAM, apresentou no presente estudo o menor coeficiente de variabilidade (5%), sendo a medida inferior de 1,9 cm e a superior 2,2 cm e a média de 2,0 ± 0,10. Dailiana et al.49 encontraram o NAM ao mesmo nível em que o NAE está na profundidade. Já Brown et al.11 encontraram o NAE ao nível da emergência do NAM ou a uma distância de 2,0 cm dela. O NAM foi considerado por Lloyd19 a referência anatômica mais confiável, pois apresenta a menor grandeza de variação em relação às demais medidas. Nossos achados corroboram essa informação. Ainda citando Lloyd19, em sua revisão sistemática relata que surpreendentemente há poucos trabalhos discutindo essa medida34,61,62. O autor relata que o ponto no qual o NAM cruza a borda do MEC é chamado de ponto auricular magno, por vezes referido erroneamente como ponto de Erb. Na realidade, é o ponto de referência correspondente ao tronco superior do plexo braquial, mas muitos trabalhos relacionam esse ponto à identificação do NAE.
A distância observada entre o ponto de entrada do NAE no TCP e a metade da clavícula (variável 4) apresentou o maior coeficiente de variabilidade (10,4%) no presente estudo. O estudo de Kierner et al.56, que investigou 92 dissecções do TCP, observou valores médios na mesma ordem de grandeza.
A variável 5, distância observada entre o ponto de entrada do NAE no MTZ e a ponta da mastóide, apresentou valores médios de 7,3 ± 0,60 cm, com variação de 6,5 a 8,3 cm e coeficiente de variabilidade de 8,2%. Tubbs et al.35 relatam valores similares, com média de 7,0 cm (6,5 - 8,5 cm). Já a revisão de Lloyd19 descreve a distância com uma variação de 4,5 a 7,0 cm.
Para a variável 6, distância observada entre o ponto de entrada do NAE no MTZ e a borda do MEC, não foram observados dados comparativos na literatura. A menor medida observada no presente estudo foi de 6,0 cm e a maior de 8,0 cm, com coeficiente de variabilidade de 9,8% e valores médios de 7,0 ± 0,69 cm.
A distância observada entre o ponto de entrada do NAE no MTZ e o acrômio (variável 7) apresentou valores médios de 6,0 ± 0,62 cm e variação entre 5,0 e 7,0 cm, com coeficiente de variabilidade de 10,3%. Estudos realizados por Tubbs et al.35 relatam valores médios de 5,5 cm e variabilidade similar de 5,0 a 7,0 cm.
Outro aspecto a considerar é a similaridade das medidas observadas nas dissecções cervicais bilaterais de um mesmo cadáver. No presente estudo, a distância observada entre o NAE e o NAM foi igual em 25% dos casos em ambos os lados, sendo ainda a que apresentou o menor coeficiente de variação.
Embora a distância observada entre o ponto de entrada do NAE no TCP e a metade da clavícula (variável 4) tenha apresentado o maior coeficiente de variabilidade (10,4%) no presente estudo, em 12,5% dos casos foram detectados valores iguais em ambos os lados. Considerando valores com variação de até 2% (0,1 cm) esta similaridade se eleva para 37,5%. Kierner et al.56 referem que o curso do NAE ocorre independente em cada lado. Em seus estudos observaram que em 24% dos casos essa distância foi também a mesma em ambos os lados, sendo considerada pelos autores como a medida mais confiável para a identificação do nervo.
A identificação do NAM tem importância cirúrgica relevante em manipulações do TCP. No trabalho de Nason et al.63, que relaciona biopsias linfonodais à anatomia do NAE, os pontos de referências para identificação do nervo são a veia jugular interna e o ponto de Erb (considerado nesse estudo a emergência de nervos do PC sobre o MEC). O dado interessante de localização nesse estudo é que o ponto médio entre o processo mastóide e a clavícula na borda do MEC é descrito como marcação para o ponto de Erb. Uma linha entre esse ponto e a cartilagem tireóide é considerada para identificação do NAE. O nervo entraria no TCP 2,0 cm acima dessa linha e sairia do trígono 2,0 cm abaixo dela, uma referência fácil para a prática clínica. Baring et al.64 por meio de referências semelhantes sugerem a identificação do NAM através da confluência de uma linha imaginária traçada entre o processo mastóide e o ângulo da mandíbula e de uma segunda linha perpendicular a essa partindo de seu ponto médio. A segunda linha marca o curso do NAM sobre o MEC. Salasche et al.65 utilizam as mesmas linhas de Baring et al.64 e descrevem a projeção da segunda linha sobre a borda posterior do MEC como sendo o próprio ponto de emergência do NAE. Esses dados demonstram que os pontos de referência são importantes auxiliares nas dissecções do TCP, ainda que sejam apenas indicadores de posição.
Nason et al.63, em seu trabalho sobre biópsias linfonodais, comentam que prevenção da lesão nervosa é obviamente o melhor manejo. Para isso a indicação de biópsias de linfonodos cervicais deve ser criteriosa42. Em pacientes com outros sítios de envolvimento linfonodal, devem-se buscar locais mais seguros para dissecção. Citam que biópsia aspirativa com agulha fina é bastante acurada para o diagnóstico de doença metastática e para estadiamento de linfoma. A biópsia, quando indicada, deve ser realizada com incisões adequadas para exposição do curso do nervo. As trações devem ser evitadas para que não ocorram praxias. A hemostasia deve ser cuidadosa e preferencialmente, com um eletrocautério bipolar41. Enfatiza que a identificação do nervo deve ser individualizada em todos os casos e exige julgamento cuidadoso. As Figuras 7 e 8 mostram dois casos clínicos de lesão e neuroma do NAE, decorrentes de biópsia de linfonodo no TCP realizadas com incisões pequenas. Na Figura 9, observa-se o resultado de pós-operatório de 3 meses da paciente apresentada na Figura 8, a qual foi submetida a procedimento de neurotização para estabilização do ombro direito.
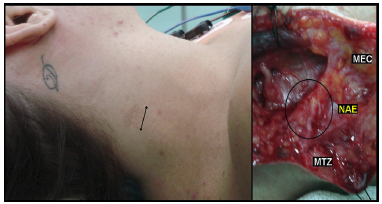
Figura 7 - À esquerda, observa-se fotografia de paciente apresentando lesão do nervo NAE em seu trajeto no TCP ocasionada por biópsia de linfonodo através de incisão pequena. À direita, em fotografia de transoperatório de procedimento de neurotização, observa-se grande neuroma do NAE. Legenda: MEC - músculo esternocleoidomastóideo; MTZ - músculo trapézio; NAE - nervo acessório espinhal (procedimento cirúrgico realizado pelo Prof. Dr. José Fernando Guedes-Corrêa, no HUGG).
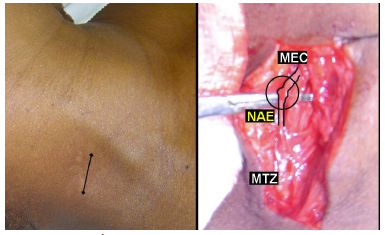
Figura 8 - À esquerda, observa-se fotografia de paciente apresentando lesão do NAE em seu trajeto no TCP ocasionada por biópsia de linfonodo através de incisão pequena com dez meses de evolução. À direita, em fotografia de transoperatório de procedimento de neurotização, observa-se grande fibrose e neuroma do NAE sob a cicatriz. Legenda: MEC - músculo esternocleoidomastóideo; MTZ - músculo trapézio; NAE - nervo acessório espinhal (procedimento cirúrgico realizado pelo Prof. Dr. José Fernando Guedes-Corrêa, no HUGG).
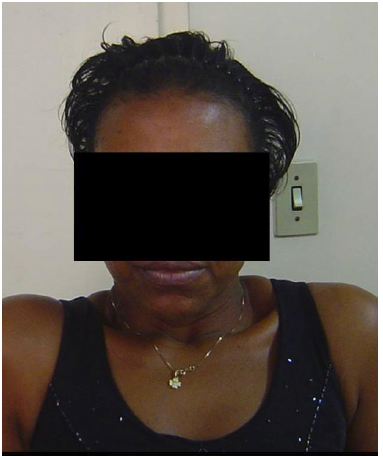
Figura 9 - Fotografia de pós-operatório de 3 meses de paciente submetida a procedimento de neurotização com transferência de nervo sural em região de neuroma do NAE. Observa-se retorno parcial da função do MTZ com estabilização adequada do ombro direito da paciente.
Nas cirurgias para tratamento de cânceres de cabeça e pescoço, a dissecção radical modificada segue preceitos de preservação e cuidado com o NAE. Uma vez que é difícil predizer a síndrome clínica que irá ocorrer seguindo o sacrifício do NAE, a estratégia cirúrgica preferida é a dissecção conservadora29,66. A dissecção radical apresenta maior morbidade e não tem melhores desfechos associados67-69. Hone et al.34 estudaram 18 pacientes submetidos a dissecção radical modificada do pescoço e observaram que em todos os casos o NAE estava acima do ponto de saída do NAM. O nervo grande auricular, para os autores, é a referência mais confiável para identificação do NAE nas dissecções radicais modificadas do pescoço. A distância acima da clavícula se mostrou menos útil. Essas publicações apontam para a importância clínica dos dados encontrados no presente estudo.
Nas cirurgias plásticas de cabeça e pescoço, o nervo auricular magno é frequentemente dissecado. Em cirurgias plásticas de face com abordagem da região cervical (ritidoplastia cérvico-facial) esse é o nervo mais frequentemente lesado, por secção direta ou lesão térmica gerada por cauterização com eletrocautério. Cabe aqui alertar para a proximidade com que essa estrutura esta relacionada ao NAE. Analisando a incidência elevada de lesões relacionadas ao NAM, surpreende a baixa incidência de lesões do NAE, ao menos clinicamente evidentes. Importante ressaltar que comumente pacientes relatam dor e endurecimento ou contratura da musculatura cervical, podendo estar essa relacionada à lesão subclínica do NAE com repercussão sobre o MEC e o MTZ25-28.
A neurotização - ou transferência - do NAE é uma das opções mais utilizadas para o tratamento das lesões do plexo braquial. Neste procedimento, o NAE é seccionado e anastomosado com o nervo supra-escapular, permitindo a reinervação dos músculos supra e infra-espinhoso e promovendo a estabilização do ombro3,40,70-72. Este procedimento, entretanto, determina lesão direta do NAE e consequente desnervação do MTZ. Os procedimentos atuais de neurotização do plexo braquial preconizam a utilização do NAE nas transferências com o menor nível de desnervação possível do MTZ7,5. Desse modo, entender a distribuição exata do NAE e seu padrão de ramificação, como realizado no presente estudo, é subsídio importante para os procedimentos de neurotização48. Os padrões anátomo-cirúrgicos de ramificação do NAE estão exemplificados em fotografias transoperatórias de cirurgias de neurotização nas Figuras 10 e 11.
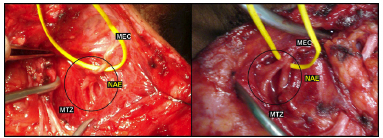
Figura 10 - Fotografias de transoperatório de procedimentos de neurotização. À esquerda, observa-se padrão de ramificação do NAE na forma de tronco principal e um ramo. À direita, observa-se tronco principal e dois ramos. Legenda: MEC - músculo esternocleoidomastóideo; MTZ - músculo trapézio; NAE - nervo acessório espinhal (procedimento cirúrgico realizado pelo Prof. Dr. José Fernando Guedes-Corrêa, no HUGG).
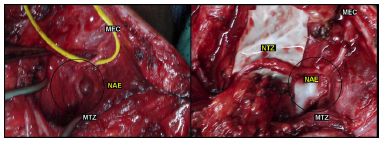
Figura 11 - Fotografias de transoperatório de procedimento de neurotização. À esquerda, observa-se padrão de ramificação do NAE na forma de tronco principal e um ramo. À direita, observa-se a neurotização do ramo do NAE com o nervo supra-escapular. Legenda: MEC - músculo esternocleoidomastóideo; MTZ - músculo trapézio; NAE - nervo acessório espinhal. NTZ - neurotização (procedimento cirúrgico realizado pelo Prof. Dr. José Fernando Guedes-Corrêa, no HUGG).
CONCLUSÕES
1. Os pontos de entrada e saída do NAE no TCP são constantes. O ponto de entrada é a junção dos terços superior e médio da borda posterior do MEC e o ponto de saída é a junção dos terços médio e inferior da borda anterior do MTZ.
2. O padrão de ramificação do NAE para o MTZ varia entre nenhum (tronco isolado) a dois ramos nervosos.
3. A relação do NAE com o NAM é relativamente constante, o que torna essa referência anatômica extremamente útil para a preservação do nervo nas dissecções do TCP.
4. A identificação do NAE a partir do NAM, por dissecção ampla e cuidadosa, permite a abordagem do TCP com preservação do NAE.
5. Essa abordagem sugere uma possibilidade para diminuição de lesão iatrogênica do NAE, a qual está frequentemente relacionada a trações, secções e lesões térmicas na manipulação de estruturas anatômicas adjacentes.
REFERÊNCIAS
1. Caliot PH, Bousquet V, Midy D, Cabanié P. A contribution to the study of the accessory nerve: surgical implications. Surg Radiol Anat. 1989;11(1):11-5.
2. Weisberger EC. The efferent supply of the trapezius muscle: a neuroanatomic basis for the preservation of shoulder function during neck dissection. Laryngoscope. 1987;97(4):435-45.
3. Krause HR, Bremerich A, Herrmann M. The innervation of the trapezius muscle in connection with radical neck-dissection. An anatomical study. J Craniomaxillofac Surg. 1991;19(2):87-9.
4. Ando M. Reconstruction for brachial injury by the accessory nerve-anatomy of the accessory nerve and its innervation of the trapezius. Nippon Seikeigeka Gakkai Zasshi. 1993;67(10):911-8.
5. Soo KC, Strong EW, Spiro RH, Shah JP, Nori S, Greereen RF. Innervation of the trapezius muscle by the intra-operative measurement of motor action potentials. Head Neck.1993;15(3):216-21.
6. Stacey RJ, O'leary ST, Hamlyn PJ. An anomaly in the nerve supply of the trapezius muscle. Clin Anat. 1996;9(6):414-6.
7. Krause HR, Kornhuber A, Dempf R. A technique for diagnosing the individual patterns of innervation of the trapezius muscle prior to neck dissection. J Craniomaxillofac Surg. 1993;21(3):102-6.
8. Stacey RJ, O'leary ST, Hamlyn PJ. The innervation of the trapezius muscle: a cervical motor supply. J Craniomaxillofac Surg. 1995;23(4):250-1.
9. Nori S, Soo KC, Green RF, Strong EW, Miodownik S. Utilization of intraoperative electroneurography to understand the innervation of the trapezius muscle. Muscle Nerve. 1997;20(3):279-85.
10. Kierner ACB, Urian M, Bentzien S, Gstoettner W. Intraoperative electromyography for identification of the trapezius muscle innervation: clinical proof of a new anatomical concept. Laryngoscope. 2002;112(10):1853-6.
11. Brown H, Burns SK, Kaiser CW. The spinal accessory nerve plexus, the trapezius muscle and shoulder stabilization after radical neck cancer surgery. Ann Surg. 1988;208(5): 654-61.
12. Soo KC, Guiloff RJ, Oh A, Della Rovere GQ, Westbury G. Innervation of the trapezius muscle: a study in patients undergoing neck dissections. Head Neck. 1990;12(6):488-95.
13. Brennan PA, Smith G, Ilankovan V. Trapezius muscle innervation by a cervical nerve- a rare anatomical variant. Br J Oral Maxillofac Surg. 2002;40(3):263-4.
14. Pu YM, Tang EY, Yang XD. Trapezius muscle innervation from the pinal accessory nerve and branches of the cervical plexus. Int J Oral Maxillofac Surg. 2008;37(6):567-72.
15. Jones TA, Stell LPM. The preservation of shoulder function after radical neck dissection. Clin Otolaryngol Allied Sci. 1985;10(2):89-92.
16. Kause HR. Reinnervation of the trapezius muscle after radical neck dissection. J Craniomaxillofac Surg. 1994;22(6):323-9.
17. Van Wilgen CP, Dijkstra PU, Van Der Laan BF, Plukker JT, Roodenburg JL. Shoulder complaints after neck dissection; is the spinal accessory nerve involved? Br J Oral Maxillofac Surg. 2003;41(1):7-11.
18. Teboul F, Bizot P, Kakkar R, Sedel L. Surgical management of trapezius palsy. J Bone Joint Surg Am. 2005;87(1):285-91.
19. Lloyd S. Accessory nerve: anatomy and surgical identification. J Laryngol Otol. 2007;121(12):1118-25.
20. Hamoir M, Desuter G, Grégoire V, Reychler H, Rombaux P, Lengelé B. A proposal for redefining the boundaries of level V in the neck: is dissection of the apex of level V necessary in mucosal squamous cell carcinoma of the head and neck? Arch Otolaryngol Head Neck Surgery. 2002;128(12):1381-3.
21. Autran JM, Hazan A, Senechaut JP, Peytral C. Postoperative iatrogenic lesions of the external branch of the accessory spinal nerve. Ann Otolaryngol Chir Cervicofac. 1988;105(5):339-42.
22. Sedel L, Abols Y. Iatrogenic lesions of the spinal accessory nerve. Microsurgical repair. Presse Med. 1983;12(27):1711-3.
23. Novak CB, Mackinnon SE. Patient outcome after surgical management of an accessory nerve injury. Otolaryngol Head Neck Surg. 2002;127(3):221-4.
24. Chandawarkar RY, Cervino AL, Pennington GA. Management of iatrogenic injury to the spinal accessory nerve. Plast Reconstr Surg. 2003;111(2):611-8.
25. Tucker JA, Gee W, Nicholas GG, McDonald KM, Goodreau JJ. Accessory nerve injury during carotid endarterectomy. J Vasc Surg. 1987;5(3):440-4.
26. Harpf C, Rhomberg M, Rumer A, Rainer C, Hussl H. Iatrogenic lesion of the accessory nerve in cervical lymph node biopsy. Chirurg. 1999;70(6): 690-3.
27. Horch RE, Stark GB. The contralateral bilobed trapezius myocutaneous flap for closure of large defects of the dorsal neck permitting primary donor site closure. Head Neck. 2000;22(5):513-9.
28. Kelley MJ, Kane TE, Leggin BG. Spinal accessory nerve palsy: associated signs and symptoms. J Orthop Sports Phys Ther. 2008;38(2):78-86.
29. Symes A, Ellis H. Variations in the surface anatomy of the spinal accessory nerve in the posterior triangle. Surg Radiol Anat. 2005;27(5):404-8.
30. Weisberger EC. The efferent supply of the trapezius muscle: a neuroanatomic basis for the preservation of shoulder function during neck dissection. Laryngoscope. 1987;97(4):435-45.
31. Wiater JM, Bigliani LU. Spinal accessory nerve injury. Clin Orthop Relat Res. 1999;368:5-16.
32. Al-Shekhlee A, Katirji B. Spinal accessory neuropathy, droopy shoulder, and thoracic outlet syndrome. Muscle Nerve. 2003;28(3):383-5.
33. Caliot PH, Cabanie P, Bousquet V, Midy D. A contribution to the study of the innervation of the sternocleidomastoid muscle. Anat Clin. 1984;6(1):21-8.
34. Hone SW, Ridha H, Rowley H, Timon CI. Surgical landmarks of the spinal accessory nerve in modified radical neck dissection. Clin Otolaryngol Allied Sci. 2001;26(1):16-8.
35. Tubbs RS, Salter EG, Wellons JC 3rd, Blount JP, Oakes WJ. Superficial landmarks for the spinal accessory nerve within the posterior cervical triangle. J Neurosurg Spine. 2005;3(5): 375-8.
36. Shone GR, Yardely MP. An audit into the incidence of handicap after unilateral radical neck dissection. J Laryngol Otol. 1991;105(9):760-2.
37. Flores LP. Suprascapular nerve release for treatment of shoulder and periscapular pain following intracranial spinal accessory nerve injury. J Neurosurg. 2008;109(5):962-6.
38. Aziz NH, Shakespeare DT. Blunt injury to the spinal accessory nerve. Injury. 1989;20(6):381-2.
39. Paljarvi L, Partanen J. Biting palsy of the accessory nerve. J Neurol Neurosurg Psychiatr. 1980;43(8):744-6.
40. Brown H. Anatomy of the spinal accessory nerve plexus: relevance to head and neck cancer and atherosclerosis. Exp Biol Med. 2002; 227(8): 570-8.
41. Battista AF. Complications of biopsy of the cervical lymph node. Surg Gynecol Obstet. 1991;173(2):142-6.
42. Donner TR, Kline DG. Extracranial spinal accessory nerve injury. Neurosurgery. 1993;32(6):907-11.
43. King RJ, Motta G. Iatrogenic spinal accessory nerve palsy. Ann R Coll Surg Engl. 1983;65(1):35-7.
44. Haas E, Sollberg G. Untersuchungen uber die Funktion des schultergurtels nach Durchschneidung des N. accessories. Laryngologie. 1962;10:669-77.
45. Woodburne RT. Anatomia humana. Tradução: Souza OM, Costacurta L. 6ª ed. Rio de Janeiro: Guanabara Koogan;1984.
46. Testut L, Latarjet A. Tratado de medicina humana. Tomo Tercero. 9rd ed. Barcelona:Salvat;1951.
47. Sociedade Brasileira de Anatomia - Comissão de Nomenclatura Anatômica - Nomina anatômica. 5ª ed. Brasil: MEDSI Editora Médica e Científica;1984.
48. Williams PL, Warwick R, Dyson M, Bannister L. Gray anatomia. 37rd Ed. Rio de Janeiro:Guanabara Koogan;2005.
49. Moore KL. Anatomia orientada para a clínica. 5ª ed. Rio de Janeiro: Editora Guanabara Koogan; 2007.
50. Soo KC, Hamlyn PJ, Pegington J, Westbury G. Anatomy of the accessory nerve and its cervical contributions in the neck. Head Neck Surg. 1986;9(2):111-5.
51. Diop EM, Sow ML, Diop LS, Sylla S. Anatomical features concerning the spinal accessory nerve. Apropos of 106 dissections of the neck in cadavers. Ann Otolaryngol Chir Cervicofac. 1987;104(3):227-32.
52. Wright TA. Accessory spinal nerve injury. Clin Orthopp. 1975;108:15-8.
53. Bodner G, Harpf C, Gardetto A, Kovacs P, Gruber H, Peer S, et al. Ultrasonography of the accessory nerve: normal and pathologic findings in cadavers and patients with iatrogenic accessory nerve palsy. J Ultrasound Med. 2002;21(10):1159-63.
54. Caliot PH, Cabanié P, Bousquet V. Innervation of the sternocleidomastoid muscle. Rev Laryngol Otol Rhinol. 1985;106(3):199-204.
55. Siqueira MG, Martins RS. Anatomia cirúrgica das vias de acesso aos nervos periféricos. Rio de Janeiro:Di Livros Editora;2006.
56. Kierner AC, Zelenka I, Heller S, Burian M. Surgical anatomy of the spinal accessory nerve and the trapezius branches of the cervical plexus. Arch Surg. 2000;135(12):1428-431.
57. Soo KC, Hamlyn PJ, Pegington J, Westbury G. Anatomy of the accessory nerve and its cervical contributions in the neck. Head Neck Surg. 1986;9(2):111-5.
58. Aboujaoude J, Alnot JY, Oberlin C. The spinal accessory nerve: anatomical study. Rev Chir Orthop Reparatrice Appar Mot. 1994;4:291-6.
59. Dailiana ZH, Mehdian H, Gilbert A. Surgical anatomy of spinal accessory nerve: is trapezius functional deficit inevitable after division of the nerve? J Hand Surg [Br]. 2001;26(2):137-41.
60. Lu L, Haman SP, Ebraheim NA. Vulnerability of the spinal accessory nerve in the posterior triangle of the neck: a cadaveric study. Orthopedics. 2002;25(1):71-4.
61. Bertelli JA, Ghizoni MF. Improved technique for harvesting the accessory nerve for transfer in brachial plexus injuries. Neurosurgery. 2006;58(2):366-70.
62. Leung MK, Dieu T, Cleland H. Surgical approach to the accessory nerve in the posterior triangle of the neck. Plast Reconstr Surg. 2004;113(7):2067-70.
63. Nason RW, Abdulrauf BM, Stranc MF. The anatomy of the accessory nerve and cervical lymph node biopsy. Am J Surg. 2000;180(3):241-3.
64. Baring DE, Johnston A, O`Reilly BF. Identification of the accessory nerve by its relationship to the great auricular nerve. J Laryngol Otol. 2007;121(9):892-4.
65. Salasche SJ, Bernstein G, Senkarik M. Surgical anatomy of the skin. Norwalk: Appleton and Lange;1988;12:116-7.
66. Tsuji T, Tanum A, Onitsuka T, Ebihara M, Iida Y, Kimura A, et al. Electromyographic findings after different selective neck dissections. Laryngoscope. 2007;117(2):319-22.
67. Brandenburg JH, Lee CY. The eleventh nerve in radical neck surgery. Laryngoscope. 1981;91(11):1851-9.
68. Byer RM. Modified neck dissection: a study of 967 cases from 1970 to 1980. Am J Surg. 1985;150(4):414-21.
69. Brazilian Head and Neck Cancer Study Group. Results of a prospective trial on elective modified radical neck versus supraomohyoid neck dissection in management of squamous cell carcinoma. Am J Surg. 1998;176(5):422-7.
70. Bertelli JA, Ghizoni MF. Contralateral motor rootlets and ipsilateral nerve transfers in brachial plexus reconstruction. J Neurosurg. 2004;101(5):770-8.
71. Maniker AH. Operative exposures in peripheral nerve surgery. New York:Publishers;2005.
72. Bertelli JA, Ghizoni MF. Transfer of the accessory nerve to the suprascapular nerve in brachial plexus reconstruction. J Hand Surg [Am]. 2007;32(7):989-98.
1. Cirurgião Plástico formado pelo Instituto Ivo Pitanguy; Mestre pela Universidade Federal do Estado do Rio de Janeiro; Membro Associado da Sociedade Brasileira de Cirurgia Plástica.
2. Acadêmica de Medicina da Universidade Federal do Estado do Rio de Janeiro (UNI-RIO).
3. Coordenadora do Programa de Pós-Graduação de Neurologia da UNI-RIO.
4. Chefe do Departamento de Anatomia da UNI-RIO; Professor Adjunto de Neurologia da UNI-RIO.
Trabalho realizado noDepartamento de Anatomia da Universidade Federal do Estado do Rio de Janeiro, Rio de Janeiro, RJ.
Trabalho realizado para obtençãodo título de mestre.
Trabalho vencedor do Prêmio Evaldo D'Assumpção 2009.
Correspondência para:
André Ferrão Vargas
Rua Djalma Ulrich, 370/604 - Copacabana
Rio de Janeiro, RJ, Brasil - CEP 22071-020
E-mail: andreferraovargas@hotmail.com
Artigo recebido: 17/9/2009Artigo
Aceito: 15/11/2009


 Read in Portuguese
Read in Portuguese
 Read in English
Read in English
 PDF PT
PDF PT
 Print
Print
 Send this article by email
Send this article by email
 How to Cite
How to Cite
 Mendeley
Mendeley
 Pocket
Pocket
 Twitter
Twitter