
Original Article - Year 2010 - Volume 25 -
Avaliação dos resultados em reconstruções de orelha por defeito congênito ou trauma
Results evaluation of congenital and trauma acquired auricular deformities reconstructions
RESUMO
Introdução: As deformidades auriculares congênitas e adquiridas apresentam um grande prejuízo funcional e, sobretudo, psicológico para o paciente. A Reconstrução de Orelha (RO) é um procedimento complexo que exige elevado detalhamento técnico, o que traz dificuldades para obtenção de bons resultados. Objetivo: Avaliar os resultados após RO em defeitos auriculares congênitos e adquiridos por trauma. Método: Foram selecionados 19 pacientes em dois grupos: Grupo Microtia (GM) com 10 casos e Grupo Trauma (GT) com nove casos. A avaliação dos resultados foi feita de três maneiras: (1) auto-avaliação do paciente com notas de 1 a 5 no pré e pós-operatório, (2) avaliação com notas de 1 a 5 por dois cirurgiões plásticos segundo seis critérios técnicos e (3) incidência de complicações. Resultados: A auto-avaliação de pré e pós-operatório apresentou no GM nota de 2,4 e 4,3, e no GT nota de 1,66 e 3,77, respectivamente. A avaliação dos especialistas teve nota média entre todos os quesitos técnicos de 3,86 no GM e de 3,71 no GT. Ocorreram três complicações no GM e duas complicações no GT, com um insucesso total em cada grupo. Conclusão: A RO apresenta complicações que podem ser tratadas efetivamente na sua maior parte. A RO é uma cirurgia complexa, mas com a aplicação rigorosa da técnica escolhida, pode oferecer bons resultados dentro de critérios técnicos, elevando a auto-estima do paciente e ajudando-o na sua reintegração social.
Palavras-chave: Deformidades adquiridas da orelha. Orelha externa/cirurgia. Pavilhão auricular.
ABSTRACT
Introduction: Congenital and acquired auricular deformities present considerable functional and psychological loss to the patient. The Auricular Reconstruction (AR) is a complex procedure that demands high technical skills and brings difficulties in order to obtain acceptable results. Objective: Evaluate the results after AR in congenital and trauma acquired auricular deformities. Method: It was considered 19 patients in two groups: Microtia Group (MG) with 10 cases and Trauma Group (TG) with nine cases. The results were evaluated by three methods: (1) patient self-evaluation graded from 1 to 5 in pre and post operative moments, (2) evaluation graded from 1 to 5 by two plastic surgeons following six technical aspects and (3) incidence of complications. Results: the self-evaluation in pre and post operative moments presented in MG grades 2.4 and 4.3, and in TG grades 1.66 and 3.77, respectively. The evaluation from specialists had a mean grade among all technical aspects of 3.86 in MG and 3.71 in TG. It happened three complications in MG and two complications in TG, with one total failure in each group. Conclusion: AR present complications that can be effectively treated in most occurrences. AR is a complex surgery, but throught rigorous execution of the chosen technique, can offer good technical results, bringing back the patient self-esteem and helping with his social reintegration.
Keywords: Acquired ear deformities. External ear/surgery. Ear auricle.
A orelha externa é um órgão relacionado à audição, que no ser humano corresponde a um ganho sonoro de aproximadamente 5 decibéis (dB)1. Em relação a outras espécies de animais, a orelha mostra pouco valor funcional, no entanto na espécie humana ela é uma importante referência visual e integra uma concepção de estética importante para a integração social do indivíduo.
A ausência ou malformação da orelha externa acarreta um grande ônus para esse sujeito, sobretudo do ponto de vista psicológico2. A malformação auricular congênita, chamada genericamente de microtia, ocorre na proporção de uma vez para cada 6.000 a 20.000 nascimentos3. Várias classificações de microtia foram propostas com o intuito de normatizar o diagnóstico e o tratamento cirúrgico a ser empregado3-5. Os casos de amputação traumática estão relacionados ao aumento estatístico de acidentes de trânsito, violência urbana e acidentes de trabalho. Traumas maiores na região da orelha mostram dificuldades peculiares, como falta de pele mastóidea, cicatrizes extensas e o fato do paciente já ter tido uma orelha normal naquela localização, o que aumenta as expectativas de resultado nas reconstruções6.
Na cirurgia plástica reparadora, a reconstrução de orelha (RO) representa um grande desafio ainda nos dias de hoje. Em uma Reconstrução Total de Orelha (RTO), o uso de enxerto de cartilagem costal autóloga é a primeira opção para muitos cirurgiões. Apesar das variações do número de tempos cirúrgicos e de outros detalhes técnicos, muitos autores se utilizam de uma padronização da técnica baseada em dois ou três tempos cirúrgicos7-9. Ao término bem sucedido desse processo, temos como vantagens uma neo-orelha com tecido vivo, autólogo, não-imunogênico, com resultado consistente por tempo indeterminado, de textura e coloração convincentes, independente de fatores externos, e com boa identificação na imagem corporal pessoal2. Em uma Reconstrução Parcial de Orelha (RPO), cada local da orelha possibilita uma grande gama de técnicas, envolvendo retalhos locais, enxertos da orelha contralateral e uso da cartilagem costal. O desafio está em completar o defeito e integrar a porção reconstruída à orelha preexistente6,7.
Entretanto, a complexidade da técnica torna difícil chegar a um resultado aceitável. O treinamento do cirurgião é longo e específico; a cirurgia depende diretamente de certa habilidade manual; há riscos de deformidades na área doadora de cartilagem do gradeado costal; há limitações na quantidade de tecido disponível para a modelagem da neo-orelha; há necessidade de dois ou mais procedimentos cirúrgicos com consequente gama de possíveis complicações pós-operatórias inerentes ao tratamento, como infecção, extrusão do esqueleto cartilaginoso, intercorrências anestésicas, necrose do revestimento cutâneo, entre outras10-12.
Apesar disso, pacientes com microtia ou com amputação traumática estão dispostos a se submeter ao tratamento visando sua reintegração social, e cabe ao cirurgião plástico especializar-se nessa área para oferecer o melhor resultado possível.
Assim sendo, o objetivo desse trabalho é avaliar os resultados obtidos após o processo de reconstrução de orelha nos casos de defeitos congênitos e em defeitos adquiridos por trauma da orelha.
MÉTODO
Trata-se de um estudo prospectivo, observacional, longitudinal de pacientes atendidos em ambulatório de referência para cirurgia da orelha, no período de 1º de agosto de 2006 a 7 de julho de 2009. Todos os pacientes foram avaliados pelo autor, que realizou toda a programação e as intervenções cirúrgicas, assim como o seguimento pós-operatório.
Seleção de pacientes
Todos os pacientes foram selecionados segundo procura espontânea pelo ambulatório de reconstrução de orelha.
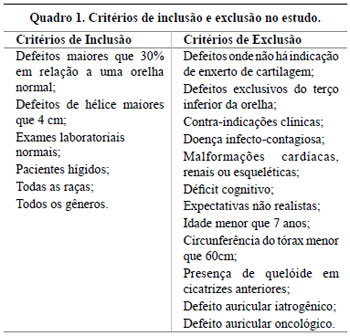
Foram incluídos pacientes hígidos para realização de cirurgia, dispostos a se submeter a vários tempos cirúrgicos e conscientes dos riscos e benefícios do procedimento. Apenas defeitos auriculares maiores que 30% em relação à orelha normal foram incluídos, ou que apresentassem defeito de hélice com 4 cm ou mais de extensão (Figura 1). Pacientes com deformidades auriculares congênitas e traumáticas foram incluídos sem distinção, para reconstrução total ou parcial da orelha, conforme indicação.
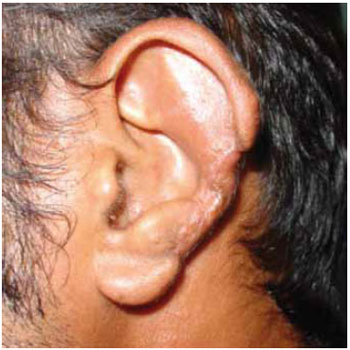
Figura 1 - Paciente vítima de mordida humana na orelha.
Foram excluídos pacientes sem condições clínicas para a cirurgia, com malformações cardíacas, renais ou esqueléticas, assim como portadores de doenças infecto-contagiosas, com expectativas pouco realistas, ou déficit cognitivo segundo avaliação do autor em consulta individual e com acompanhante responsável. Defeitos auriculares onde só havia indicação de reconstrução de partes moles, sem enxertos de cartilagem, foram excluídos. Pacientes abaixo de 7 anos, com circunferência torácica menor de 60 cm, portadores de quelóide em cicatrizes anteriores e com malformação auricular iatrogênica ou oncológica também foram excluídos (Quadro 1).
Coleta dos dados
Todos os dados foram coletados em ficha de atendimento específica, codificada e elaborada previamente ao estudo. Essa ficha foi dividida em 3 momentos:
Ficha 1 - Primeiro atendimento: foram considerados dados gerais como idade, gênero, raça; origem da deformidade como traumática, congênita, iatrogênica ou oncológica; classificação, no caso de congênita, ou a forma exata da malformação (em desenho padronizado) nos outros casos. Tentativas de outras reconstruções e antecedentes gerais também foram avaliados. Ao fim do questionamento, foi proposto o tratamento e o número de tempos cirúrgicos. Essa ficha incluia uma nota geral, de 1 a 5, dada pelo próprio paciente para avaliar o grau de satisfação com sua aparência no pré-operatório.
Ficha 2 - Descrição transoperatória: para cada tempo cirúrgico foi dedicada uma ficha que incluia detalhes da técnica utilizada, como tipo de retalho, tipo de enxerto, área doadora, complicações transoperatórias (como pneumotórax), uso de pontos captonados e de drenos.
Ficha 3 - Evolução: essa ficha incluia anotações da evolução pós-operatória, como complicações e curativos. No final dessa ficha, foram incluídas sete questões com notas de 1 a 5, que foram completadas ao fim de todos os tempos cirúrgicos. A primeira questão foi respondida pelo paciente, graduando sua satisfação com sua aparência no pós-operatório. Da segunda a oitava questões, dois cirurgiões plásticos avaliaram aspectos técnicos do resultado por meio de fotos pós-operatórias.
Procedimento cirúrgico
Os pacientes foram divididos em dois grupos: Grupo Microtia (GM) e Grupo Trauma (GT). Ambos os grupos poderiam se submeter à Reconstrução Total de Orelha (RTO) ou Reconstrução Parcial de Orelha (RPO), conforme indicação médica.
Todas as RTO seguiram os princípios gerais da técnica de Nagata13-16, em dois tempos cirúrgicos. No primeiro tempo, realizou-se a ressecção de quaisquer resquícios de cartilagem malformada (no caso de defeitos congênitos) e preparou-se uma bolsa cutânea de pele glabra mastóidea, com uma incisão em "W", deixando sempre que possível o retalho pediculado também num ponto distal para amenizar problemas de vascularização. Tal pedículo distal era posicionado na futura incisura intertrágica, associando o encaixe do esqueleto cartilaginoso ao bolso cutâneo (Figura 2).
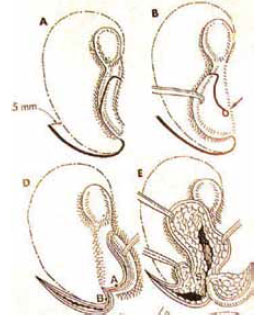
Figura 2 - Incisão em microtia: "W" na parte posterior com extensão para a anterior. Confecção da incisura intertrágica (seta) (Nagata).
Foram utilizadas quatro costelas (da sexta à nona costelas se necessário) para esculpir um esqueleto cartilaginoso auricular com todas as estruturas, inclusive o tragus, com empenho numa boa projeção e estabilidade da peça (Figura 3).

Figura 3 - Esquema de retirada dos fragmentos de cartilagem costal para confecção do esqueleto cartilaginoso da neo-orelha (Nagata).
A sincondrose da sexta e sétima costelas formava a base do esqueleto, já com os pontos de encaixe das estruturas restantes. A oitava costela formava a hélice e a crus da hélice. A nona costela formava a antihélice, a crus superior e a inferior. Fragmentos da sétima e oitava costelas formavam a incisura intertrágica e o tragus, quando necessário (Figuras 4 e 5).
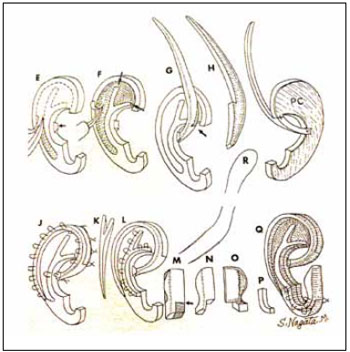
Figura 4 - Esquema detalhado da modelagem do esqueleto cartilaginoso da neo-orelha (Nagata).
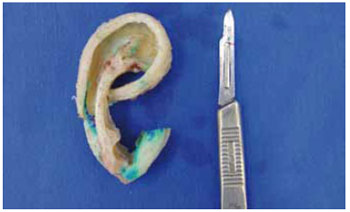
Figura 5 - Modelo real de cartilagem esculpida durante 1º tempo de RTO.
Essa peça modelada era introduzida na bolsa cutânea de pele mastóidea e, com o auxílio de pontos captonados, se acomodava sobre os relevos esculpidos delineando a neo-orelha (Figura 6).
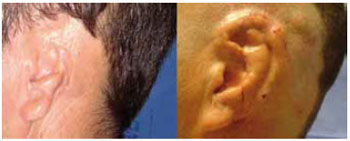
Figura 6 - Mesmo paciente em pré e pós-operatório de 1º tempo de RTO segundo técnica descrita.
No segundo tempo, após seis meses, o contorno posterior da neo-orelha era seccionado e dissecado acima da fáscia temporal superficial (Figura 7), elevando a neo-orelha o necessário para se ajustar a um suporte de cartilagem em "meia lua" (um "calço"), que manterá a projeção anterior da neo-orelha.
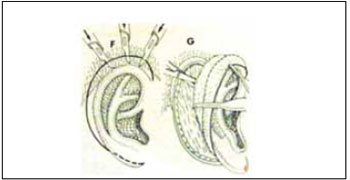
Figura 7 - Esquema de incisão e dissecção da neo-orelha durante o 2º tempo de RTO (Nagata).
Um retalho de fáscia temporal superficial foi confeccionado pediculado na artéria temporal superficial e rodado inferiormente para recobrir e nutrir o calço de cartilagem. Sobre o retalho, colocou-se um enxerto de pele, para dar cobertura cutânea à parte posterior da neo-orelha, finalizando o procedimento (Figuras 8 a 10).
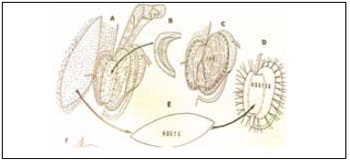
Figura 8 - Esquema de elevação da neo-orelha, enxerto de calço de cartilagem costal, rotação de retalho de fáscia temporal superficial e enxerto de pele total (Nagata).
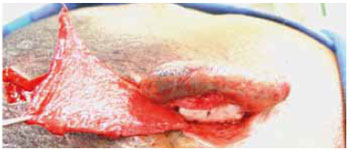
Figura 9 - Transoperatório de 2º tempo de RTO, onde se vê a neo-orelha elevada, o calço de cartilagem mantendo a projeção e um retalho de fáscia temporal superficial prestes a ser rodado posteriormente.
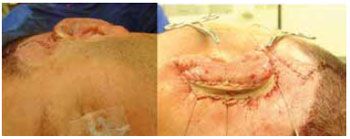
Figura 10 - Transoperatório de 2º tempo de RTO, mostrando a boa projeção anterior da neo-orelha e a cobertura cutânea posterior com enxerto de pele total.
Foi realizado um curativo compressivo, com gaze não aderente (Adaptic®) fixando o conjunto "enxerto cutâneo, retalho fascial e calço de cartilagem" à neo-orelha9,13-16 (Figura 11).
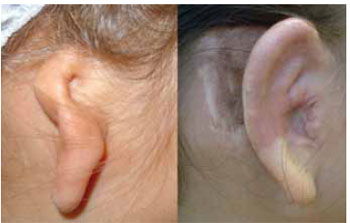
Figura 11 - Pré e pós-operatório de RTO, onde se vê boa projeção, bom contorno e estruturas auriculares reconstruídas.
As RPO foram modificadas de acordo com a parte da orelha a ser reconstruída, mas sempre foi usado um enxerto de cartilagem, costal ou conchal contralateral, recoberto por um retalho cutâneo da região mastóidea. O princípio geral é o da técnica chamada "túnel de Converse"6, onde a pele mastóidea é elevada até o ponto de defeito na orelha remanescente, formando um retalho cutâneo bipediculado na pele mastóidea e na própria orelha (uma "ponte" ou "túnel"). Com o defeito exposto abaixo do retalho cutâneo, é realizado um enxerto de cartilagem para corrigi-lo, para depois recobrir o conjunto com o retalho cutâneo (Figura 12).
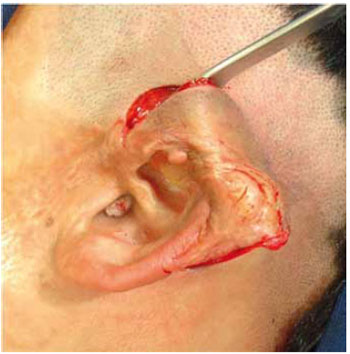
Figura 12 - Intra operatório de "túnel de Converse".
Em geral, a porção reconstruída não permite boa liberação anterior da orelha, e é necessário um segundo tempo, após 6 meses, quando o conjunto reconstruído é liberado da pele mastóidea junto com o restante da orelha, e se coloca um enxerto de pele total na área cruenta resultante6 (Figura 13).
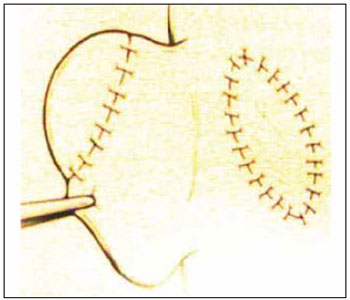
Figura 13 - Esquema que mostra o 2º tempo de RPO, com elevação da parte reconstruída junto com a orelha (Brent).
Pós-operatório
Os pacientes ficaram de 1 a 2 dias internados e foram liberados com retornos semanais na primeira quinzena e mensais após. Sempre que necessário, os retornos foram mais frequentes para melhores cuidados.
Avaliação dos resultados
Os resultados cirúrgicos foram avaliados de três maneiras. A primeira delas foi baseada na auto-avaliação do paciente de sua imagem corporal, questionada no 1º atendimento e após o resultado final, numa graduação de 1 a 5. Foi pedido ao paciente que ele considerasse nessa nota a qualidade de suas relações sociais por causa da orelha.
A segunda avaliação foi feita por dois cirurgiões plásticos distintos (um deles o próprio autor), que graduaram de 1 a 5 os seguintes parâmetros técnicos: definição do relevo do esqueleto cartilaginoso, contorno da neo-orelha, presença das estruturas normais, projeção anterior da neo-orelha, simetria com a orelha oposta e posicionamento cefalométrico na cabeça. Apenas a nota média de ambos os especialistas para cada quesito foi utilizada.
Sempre que requisitadas notas de 1 a 5, os valores estão relacionados a parâmetros que significam: (1) péssimo, (2) ruim, (3) aceitável, (4) bom, (5) ótimo.
A terceira avaliação é a incidência de complicações. Foram consideradas complicações qualquer evento não planejado que pudesse prejudicar o resultado final da RO e que necessitasse de tratamento direcionado.
Consentimento livre e esclarecido
Todos os pacientes selecionados foram esclarecidos quanto ao procedimento e riscos da cirurgia por escrito, de acordo com a resolução 196. Todos aceitaram a conduta proposta e a utilização dos dados decorrentes de seus tratamentos para pesquisa científica sem nenhum ressarcimento financeiro e sem receber benefícios em detrimento de outros pacientes. Todos os pacientes excluídos do trabalho foram conduzidos para serem tratados adequadamente, de acordo com cada caso.
RESULTADOS
Foram operados 27 indivíduos no período de 1º de agosto de 2006 a 7 de julho de 2009, dos quais apenas 19 serão considerados para estudo, considerando-se critérios de inclusão e exclusão. Esse total será referido como Grupo Geral (GG), dos quais o GM conta com 10 pacientes e o GT com 9 pacientes (Figura 14).
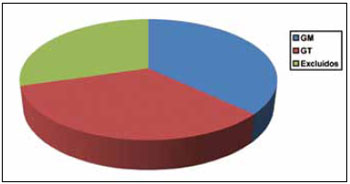
Figura 14 - Distribuição por grupos.
No geral, a idade média foi de 22,26 anos, variando de 8 a 55 anos. No GM, a idade média foi de 14,5 anos, variando de 8 a 25 anos, e no GT, a idade média foi de 30,8 anos variando de 26 a 55 anos (Figura 15).
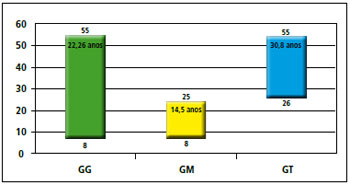
Figura 15 - Distribuição por idade.
O GG apresentou 73,7% (14) do gênero masculino e 26,3% (5) do gênero feminino. No GM, foram 50% (5) de cada gênero, e no GT todos os pacientes foram do sexo masculino (Figura 16).
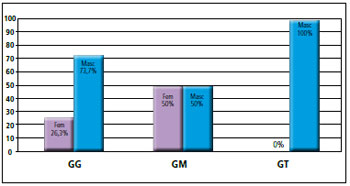
Figura 18 - Distribuição por tipo de trauma no GT.
A orelha atingida se mostrou mais frequente à direita, com 68,4% (13) dos pacientes e 31,6% (6) à esquerda no GG. Considerando-se o GM, 70% (7) foram à direita contra 30% (3) à esquerda e, no GT, 66,6% (6) foram à direita e 33,3% (3) à esquerda (Figura 17).
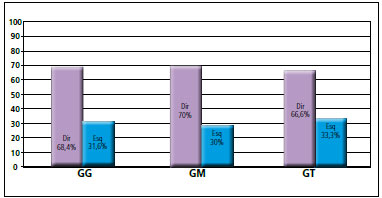
Figura 17 - Distribuição por orelha acometida.
Analisando-se apenas o GT, as causas mais frequentes de trauma foram automobilística com 55,5%, trauma por acidente direto em 22,2%, mordida humana com 11,1% e mordida canina com 11,1% dos casos (Figura 18).
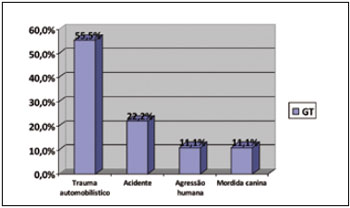
Figura 18 - Distribuição por tipo de trauma no GT.
Para o tratamento do GG, foi proposto RTO em 63,1% (12) e RPO em 36,9% (7) dos casos. O GM teve 90% (9) de RTO e o GT teve 66,6% (6) de RPO (Figura 19).
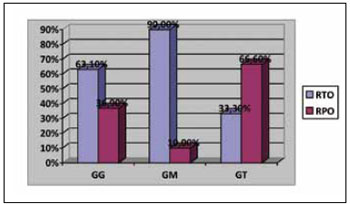
Figura 19 - Distribuição por indicação cirúrgica.
A quantidade de tempos cirúrgicos foi de 2,1 no GG, sendo 2,3 no GM e 1,88 no GT.
No GG foram observadas cinco (26,3%) complicações pós-operatórias locais (Tabela 1). O GM apresentou dois casos de necrose cutânea, de 0,5 cm e de 1 cm, e um caso de reabsorção do esqueleto cartilaginoso. O GT apresentou um caso de necrose de 1 cm e um caso de necrose de 3 cm (Figura 20).

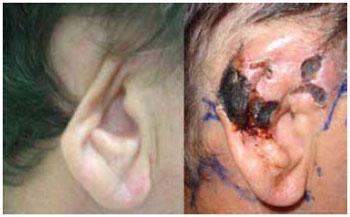
Figura 20 - Complicação após 1º tempo de RTO: Necrose de pele de 3 cm.
Ao analisar o quesito satisfação com a aparência pessoal, temos que a avaliação do próprio paciente no pré-operatório foi de 2,05, em média, no GG. No GM, essa avaliação foi de 2,4 e, no GT, foi de 1,66. No pós-operatório, após as etapas cirúrgicas, o GG apresentou avaliação de 4,05, sendo que no GM foi de 4,3 e no GT foi de 3,77 (Figura 21).
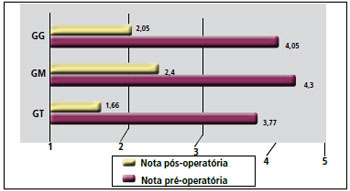
Figura 21 - Auto-avaliação dos pacientes de sua imagem corporal no pré e pós-operatório.
Quando se analisa a nota média dos dois especialistas no GM e no GT, respectivamente, a definição das estruturas da orelha tem nota 3,7 e 3,6; o contorno da neo-orelha nota 4,1 e 3,8; a presença das estruturas da neo-orelha tem nota 3,8 e 3,9; a projeção anterior da neo-orelha tem nota 3,9 e 3,6; a simetria entre a orelha normal e a neo-orelha tem nota 3,7 e 3,4; e o posicionamento espacial da neo-orelha na cabeça tem nota 4,0 e 4,0.
Realizando-se uma média entre todos os quesitos, temos nota 3,75 no GG, sendo 3,86 no GM e 3,71 no GT. Portanto, todos os grupos se situaram entre o conceito "aceitável" e o "bom", tendendo para esse último (Figura 22).
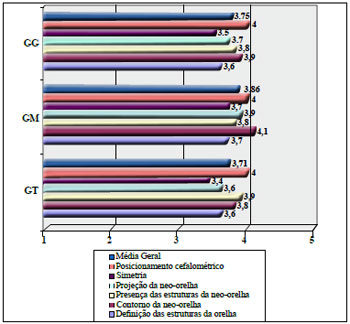
Figura 22 - Avaliação por dois especialistas no pós-operatório segundo quesitos específicos.
DISCUSSÃO
As reconstruções de orelha têm se mostrado como um grande desafio para a cirurgia plástica desde as primeiras tentativas de reconstrução padronizadas com Cronin (1952) e Crikelair (1956), que usaram retalhos cutâneos e enxertos de cartilagem para confecção da hélice e do pólo superior, respectivamente. Nessa mesma época, observou-se com Steffensen, em 1955, que enxertos homólogos de cartilagem tendiam a reabsorver e as substâncias aloplásticas (silicone, entre outros) frequentemente extruíam, reservando ao enxerto autólogo a melhor escolha para se reconstruir o complexo esqueleto cartilaginoso auricular17.
No entanto, a técnica moderna de RO começou a ser padronizada por Tanzer, em 1959, que fez a primeira classificação das microtias congênitas e estipulou os objetivos dessa cirurgia3. Muitos outros vieram aperfeiçoar esses princípios, ressaltando-se os nomes de Brent, Firmin, Nagata e, aqui no Brasil, Spina e Avelar2,4,9,11,13,18.
Apesar de quase três anos de duração desse estudo, a finalização desses casos é lenta e oito casos foram excluídos sobretudo devido à malformações associadas, como microssomia hemifacial (com necessidade de reconstrução de mandíbula e partes moles), paralisias faciais e síndrome de Goldenhar, que exigem tratamentos específicos antes da RO e podem alterar a percepção dos resultados da neo-orelha, assim como a incidência de complicações12. A série desse estudo de 19 pacientes, chamada de GG, resultou em dois grupos com números coincidentemente similares, o GM, com 10 e o GT, com nove. Foram incluídos apenas casos onde havia indicação de reconstruções maiores que 30% de uma orelha normal ou grande extensão de hélice (maior que 4 cm), e que exigiam o uso de enxerto de cartilagem modelada coberta com retalhos, com o intuito de se excluir casos mais simples de RPO, como defeitos exclusivos de lóbulo de orelha, ou apenas de partes moles da hélice.
Nesse estudo, foi usado a idade de oito anos preconizada por Nagata, em 1993, para o início do processo de RO9. Nessa idade considera-se que a criança tenha porte físico para suportar melhor os rigores do pós-operatório e tenha circunferência torácica suficiente (maior que 60 cm) para oferecer cartilagem costal de boa espessura para modelagem. No entanto, na presente série, apenas um paciente apresentou 8 anos, e o GM teve idade média de 14,5 anos, o que pode demonstrar a dificuldade de nossa população em achar um serviço que ofereça tratamento para esse problema, ou no mínimo orientação do serviço básico de saúde para encaminhar o paciente ainda bebê para acompanhamento precoce. No entanto, a idade de 30,8 anos no GT é esperada, pois os mecanismos de trauma auricular são mais frequentes numa faixa etária mais avançada, onde acidentes automobilísticos, traumas domésticos e violência urbana são risco constante.
O gênero masculino prevaleceu no GG devido à influência do GT, onde todos os pacientes são masculinos. Nesse grupo especula-se que a totalidade de homens está ligada à maior exposição ao trauma em trabalhos braçais, ao risco no trânsito e a desentendimentos sociais. Apesar da literatura mostrar as microtias com uma prevalência de dois homens para 1 mulher, o GM mostrou a mesma proporção, com metade de cada gênero.
A orelha mais atingida foi a direita, tanto no GM, como no GT. As microtias são de fato mais prevalentes à direita, como relata Brent, em 1999, que demonstrou uma frequência de 63,1% de microtias direitas dentre seus 1200 casos7. No entanto, o predomínio de 66,6% de traumas à direita no GT pode ter relação com o lado dominante de cada indivíduo ou ser simplesmente coincidência.
Exceto pelos dois casos de mordida, onde a hélice foi lesada na forma de uma "meia-lua", o GT mostrou lesões que acometiam toda a metade superior da orelha, em geral preservando a região da concha e a hélice em seu terço médio. Os traumas automobilísticos mostraram as lesões mais graves, com traumatismo craniano associado, além de múltiplas cicatrizes em região mastóidea.
Na técnica cirúrgica das RTO para o GM, seguiram-se os princípios de Nagata13-16, começando pela sua classificação cirúrgica em microtias do tipo lobular, tipo concha resquicial e tipo concha normal. Essa classificação é de fácil utilização e direciona o uso das variações técnicas preconizadas por Nagata. Em todas as RTO, esmerou-se pela reconstrução de todas as estruturas auriculares, inclusive o tragus e a crus da hélice, estruturas frequentemente relegadas ao segundo plano, segundo Nagata. No GM, apenas em um caso realizou-se RPO, devido à malformação apenas do pólo mais superior da orelha desse paciente.
No GT, os 66,6% de RPO foram para reconstrução de terço médio e superior, exceto pelos dois casos de mordidas, onde 3 a 4 cm da hélice precisaram de reconstrução. Um enxerto de cartilagem recoberto por um retalho cutâneo foi escolhido para todas as RPO. Apesar de existirem alternativas de RPO utilizando-se enxertos compostos ou apenas retalhos cutâneos sem cartilagem, optou-se nesse estudo por uma reconstrução mais complexa, porém de resultado mais previsível, já que as retrações cicatriciais de partes moles podem danificar irremediavelmente reconstruções mais simples6. Para isso observou-se a técnica conhecida por "túnel de Converse", onde um túnel ou ponte de subcutâneo, bipediculado entre o mastóide e o defeito da orelha serve de cobertura para o enxerto de cartilagem (costal ou conchal) que corrige o defeito6.
Os tempos cirúrgicos necessários para a finalização dos casos foram dentro do esperado. Tanzer preconizava uma RTO em 4 tempos3, Brent em 3 tempos2, Avelar de 2 a 34, 5 e Nagata em 2 tempos9. O GG teve em média 2,1 tempos cirúrgicos, sendo o GM, devido a uma maior proporção de RTO, com 2,3 tempos em média e o GT, com maior proporção de RPO, com 1,88 tempos em média. Vale ressaltar que, no GT, três casos foram resolvidos em apenas um tempo cirúrgico devido à boa elasticidade do retalho para recobrir o enxerto de cartilagem, que permitiu boa projeção da orelha após a primeira cirurgia, não necessitando de uma segunda.
Quanto às complicações, o GG apresentou cinco casos. Dois casos do GM foram resolvidos com rotação de retalhos em um tempo cirúrgico extra, para cobertura da pele necrosada que expunha o esqueleto cartilaginoso. Um possível erro técnico explica o problema nesses casos, já que o retalho cutâneo era virgem de cicatrizes e supostamente bem irrigado. A terceira complicação do GM foi reabsorção da cartilagem, com grande perda de resultado. Esse caso foi de insucesso e será necessário recomeçar o processo de RO. Explica-se esse caso com uma infecção crônica subclínica, ou instabilidade na fixação das partes do esqueleto de cartilagem, que podem promover uma reabsorção atípica. Já no GT, um dos casos de necrose também foi facilmente resolvido num tempo cirúrgico extra, enquanto o outro caso apresentou grande perda de cobertura e, apesar da tentativa de rodar retalhos locais, houve infecção e perda de todo esqueleto da neo-orelha, sendo necessário recomeçar a RO após recuperação. A presença de extensas cicatrizes decorrentes do trauma certamente prejudicou a irrigação cutânea da pele mastóidea nesse caso e pode ser a causa de necrose tão extensa. No entanto, cicatriz na área mastóidea não deve ser considerada contraindicação para a RO, que pode chegar a resultado satisfatório (Figura 23), apesar de exigir maiores cuidados na dissecção do retalho cutâneo, assim como orientação adequada do paciente sobre os riscos no pré-operatório.
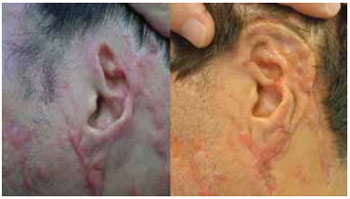
Figura 23 - Pré e pós-operatório de 1º tempo em paciente com extensas cicatrizes devido a escoriações no asfalto em trauma automobilístico.
Uma intercorrência relevante, apesar de não ser considerada complicação, é a presença de pêlos sobre a neo-orelha (Figura 24). Isso se deve à baixa linha do cabelo, no caso das microtias, ou à insuficiência de pele mastóide glabra para reconstrução, no caso dos defeitos adquiridos por trauma. No entanto, a limitação de pele glabra não deve pejudicar a RO, seja obrigando o cirurgião a uma reconstrução com esqueleto cartilaginoso menor que o desejado, seja forçando a um posicionamento mais caudal da neo-orelha. A pele do couro cabeludo deve ser usada no planejamento cirúrgico do 1º tempo de RO sempre que necessária, e a presença de pêlos sobre a neo-orelha pode ser tratada posteriormente em dois momentos: no início do 2º tempo cirúrgico, quando se eleva a orelha, pode-se cortar os folículos pilosos nas bordas da incisão com uma tesoura (Figura 24). Aos pêlos que possam se encontrar mais centrais à hélice da neo-orelha, indica-se o uso de luz pulsada ou laser para epilação definitiva seis meses após o 2º tempo cirúrgico.
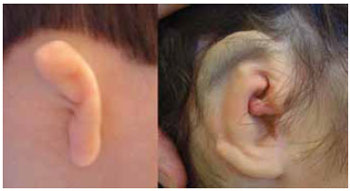
Figura 24 - Pré e pós-operatório de paciente com microtia onde há pêlos remanescentes na neo-orelha, sendo necessária epilação definitiva com luz pulsada.
A avaliação da aparência pessoal no pré e pós-operatórios foi um instrumento subjetivo, mas importante para se avaliar a melhora da auto-estima e a capacidade de reintegração do indivíduo na sociedade. No GG, a nota subiu de 2,05 no pré-operatório para 4,05 no pós-operatório. Ambos os grupos GM e GT apresentaram grande melhora, subindo de 2,4 para 4,3 e de 1,66 para 3,77, respectivamente. O GT graduou sua aparência de maneira pior que o GM, nos dois momentos, possivelmente porque já tiveram uma orelha normal como referência. No entanto, a grande progressão da nota de ambos os grupos demonstra que, para os pacientes, o procedimento foi válido (Figura 25).
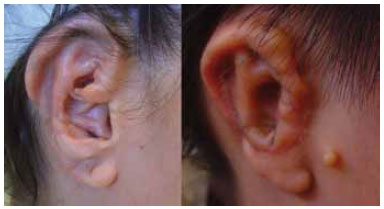
Figura 25 - Dois exemplos de neo-orelhas bem avaliadas, apesar de falhas de contorno e projeção.
Os especialistas avaliaram o resultado final de maneira mais criteriosa, obedecendo quesitos preestabelecidos: definição do relevo do esqueleto cartilaginoso, contorno da neo-orelha, presença das estruturas normais de uma orelha, projeção anterior da neo-orelha, simetria com a orelha oposta e posicionamento cefalométrico da neo-orelha. É interessante notar que as avaliações foram melhores no grupo GM nos quesitos definição da neo-orelha, contorno, projeção e simetria. O quesito presença de estruturas foi melhor avaliado no GT, possivelmente porque ainda havia estruturas da orelha original que melhoraram esse aspecto. O quesito posicionamento da neo-orelha na cabeça recebeu 4,0 em ambos os grupos, o que denota a preocupação nas relações cefalométricas da orelha durante a RO, como inclinação posterior de aproximadamente 20º e posicionamento entre linhas horizontais que passam pelas sobrancelhas e pelo lábio superior (Figura 25).
As perspectivas da RO recaem sobre a engenharia tecidual. Essa nova ciência, atualmente parte da chamada Medicina Regenerativa, mostrou todo seu potencial em 1997, quando Cao et al.19. mostraram ao mundo uma neo-orelha no dorso de uma cobaia imunossuprimida, construída semeando-se condrócitos bovinos num molde (ou scaffold) de ácido polilático-glicólico no formato de uma orelha humana19. Esses condrócitos foram capazes de se multiplicar, produzir matriz extracelular e formar cartilagem no formato do molde, à medida que este último era reabsorvido, resultando num esqueleto de cartilagem viável. A partir daí, estudos têm sido feitos por várias equipes, sobretudo a liderada por Vacanti, para se dominar a técnica em condrócitos humanos, bem como para se obter um molde de um composto mais adequado20,21.
CONCLUSÕES
Os dados de incidência, tratamento e complicações obtidos estão de acordo com a literatura científica, guardando-se as devidas relações com as características geográficas e sociais da região do estudo.
A RO apresenta complicações que podem ser tratadas efetivamente na sua maior parte, com pouca ou nenhuma perda do resultado final.
A RO é uma cirurgia complexa, porém o estudo detalhado e a reprodução cuidadosa da técnica escolhida são fundamentais para se obter uma neo-orelha com bom resultado dentro dos critérios avaliados, melhorando a percepção de auto-imagem desse paciente.
REFERÊNCIAS
1. Coleman M, Ross C. Primate auditory diversity and its influence on hearing performance. The Anat Rec part A 281a:1123-1137 (2004).
2. Brent B. A personal approach to total auricular construction: case study. Clin Plast Surg. 1981;8(2):211-21.
3. Tanzer RC. Total reconstruction of the external ear. Plast Reconstr Surg Transplant Bull. 1959;23(1):1-15.
4. Avelar JM, Psillakis JM. Microtia: total reconstruction of the auricle in one single operation. Br J Plast Surg. 1981;34(2):224-7.
5. Avelar JM, Psillakis JM, Viterbo F. Use of large composite grafts in the reconstruction of deformities of the nose and ear. Br J Plast Surg. 1984;37(1):55-60.
6. Brent B. Reconstruction of traumatic ear deformities. Clin Plast Surg. 1978;5(3):437-45.
7. Brent B. Technical advances in ear reconstruction with autogenous rib cartilage grafts: personal experience with 1200 cases. Plast Reconstr Surg. 1999;104(2):319-38.
8. Brent B. Microtia repair with rib cartilage grafts: a review of personal experience with 1000 cases. Clin Plast Surg. 2002;29(2):257-71.
9. Nagata S. A new method of total reconstruction of the auricle for microtia. Plast Reconstr Surg. 1993;92(2):187-201.
10. Rodriguez A, Cao YL, Ibarra C, Pap S, Vacanti M, Eavey RD, et al. Characteristics of cartilage engineered from human pediatric auricular cartilage. Plast Reconstr Surg. 1999;103(4):1111-9.
11. Firmin F. Ear reconstruction in cases of typical microtia. Personal experience based on 352 microtic ear corrections. Scand J Plast Reconstr Surg Hand Surg. 1998;32(1):35-47.
12. Firmin F, Guichard S. Microtia in cases of oto-mandibular dysplasia. Ann Chir Plast Esthet. 2001;46(5):467-77.
13. Nagata S. Modification of the stages in total reconstruction of the auricle: Part I. Grafting the three-dimensional costal cartilage framework for lobule-type microtia. Plast Reconstr Surg. 1994;93(2):221-30; discussion 267-8.
14. Nagata S. Modification of the stages in total reconstruction of the auricle: Part II. Grafting the three-dimensional costal cartilage framework for concha-type microtia. Plast Reconstr Surg. 1994;93(2):231-42; discussion 267-8.
15. Nagata S. Modification of the stages in total reconstruction of the auricle: Part III. Grafting the three-dimensional costal cartilage framework for small concha-type microtia. Plast Reconstr Surg. 1994;93(2):243-53; discussion 267-8.
16. Nagata S. Modification of the stages in total reconstruction of the auricle: Part IV. Ear elevation for the constructed auricle. Plast Reconstr Surg. 1994;93(2):254-68.
17. Steffensen WH. Comments on reconstruction of the external ear. Plast reconstr surg (1946). 1955;16(3):194-200.
18. Spina V, Kamakura L, Psillakis JM. Total reconstruction of the ear in congenital microtia. Plast Reconstr Surg. 1971;48(4):349-57.
19. Cao Y, Vacanti JP, Paige KT, Upton J, Vacanti CA. Transplantation of chondrocytes utilizing a polymer-cell construct to produce tissue-engineered cartilage in the shape of a human ear. Plast Reconstr Surg. 1997;100(2):297-304.
20. Langer R, Vacanti JP. Tissue engineering. Science. 1993;260(5110):920-6.
21. Saadeh PB, Brent B, Mehrara BJ, Steinbrech DS, Ting V, Gittes GK, et al. Human cartilage engineering: chondrocyte extraction, proliferation, and characterization for construct development. Ann Plast Surg. 1999;42(5):509-13.
Trabalho realizado no HC-UNICAMP, Campinas, SP.
Trabalho apresentado para obtenção do título de membro titular da Sociedade Brasileira de Cirurgia Plástica.
Artigo recebido: 1/10/2009
Artigo aceito: 30/1/2010
Correspondência para:
Guilherme Abbud Franco Lapin
Rua Helena, 218 - cjto 703 - Vila Olímpia
São Paulo, SP - CEP 04552-050
E-mail: lapingui@uol.com.br


 Read in Portuguese
Read in Portuguese
 Read in English
Read in English
 PDF PT
PDF PT
 Print
Print
 Send this article by email
Send this article by email
 How to Cite
How to Cite
 Mendeley
Mendeley
 Pocket
Pocket
 Twitter
Twitter