
Original Article - Year 2011 - Volume 26 -
Estudo de pacientes com hiperidrose, tratados com toxina botulínica: análise retrospectiva de 10 anos
Study of patients with hyperhidrosis treated with botulinum toxin: a 10-year retrospective analysis
RESUMO
INTRODUÇÃO: A hiperidrose caracteriza-se por sudorese excessiva, isolada ou associada, da testa, das mãos, dos pés e das axilas. Atinge cerca de 1% da população. O objetivo deste estudo foi observar os efeitos da toxina botulínica nos pacientes com hiperidrose, demonstrando a técnica, as áreas de incidência e a duração dos resultados obtidos.
MÉTODO: Foi realizada análise retrospectiva de 39 pacientes com hiperidrose primária tratados no período de julho de 2000 a julho de 2010, acompanhados durante 12 meses. Desses pacientes, 36% eram do sexo masculino e 64%, do sexo feminino. A idade variou de 16 anos a 41 anos. No total, foram tratadas 135 áreas. Realizou-se tratamento com injeções intradérmicas de toxina botulínica. A dose total aplicada variou entre 37,5 U e 150 U, com dose média de 75 U para cada região tratada.
RESULTADOS: O efeito terapêutico foi observado a partir do terceiro dia, com redução de 50% dos sintomas na primeira semana do tratamento e de até 94% do quadro de hiperidrose após a segunda semana de tratamento. A redução dos sintomas durou, em média, 7 meses. Nenhum caso de hiperidrose compensatória foi observado. A mortalidade foi nula.
CONCLUSÕES: O tratamento da hiperidrose primária com toxina botulínica tipo A, embora temporário, é uma opção de tratamento eficaz, segura, pouco invasiva e com alto grau de satisfação, permitindo aos doentes o retorno às atividades profissionais no mesmo dia. Os efeitos colaterais e as complicações são temporários, pouco frequentes e regridem sem deixar sequelas.
Palavras-chave: Toxinas botulínicas. Hiperidrose. Sudorese.
ABSTRACT
BACKGROUND: Hyperhidrosis is characterized by excessive sweating of the forehead, hands, feet, and armpits, either alone or in combination. It affects about 1% of the population. This study aimed to observe the effects of botulinum toxin in patients with hyperhidrosis and demonstrates the application technique of botulinum toxin, the areas of incidence of the disease, and the duration of the results.
METHODS: A retrospective analysis of 39 patients with primary hyperhidrosis treated between July 2000 and July 2010 and followed up for 12 months was carried out. Of these patients, 36% were male and 64% were female. Patient ages ranged from 16 to 41 years. A total of 135 areas were treated. Treatment consisted of intradermal injections of botulinum toxin. The total dose applied ranged from 37.5 U to 150 U, with an average dose of 75 U for each treated area.
RESULTS: The therapeutic effect of botulinum toxin was observed from the third day after treatment, with a 50% reduction in symptoms within the first week of treatment and up to 94% reduction in the number of hyperhidrosis events after the second week. The reduction of symptoms lasted, on average, for 7 months. No cases of compensatory hyperhidrosis or mortality were observed.
CONCLUSIONS: The treatment of primary hyperhidrosis with type A botulinum toxin, although temporary, is an effective, safe, and minimally invasive treatment option. It has a high degree of satisfaction and allows patients to return to their professional activities on the same day. Side effects and complications are temporary, infrequent, and regress without sequelae.
Keywords: Botulinum toxins. Hyperhidrosis. Sweating.
A hiperidrose é caracterizada pela transpiração (sudorese) excessiva e incontrolável, podendo surgir sem qualquer fator desencadeante aparente. Atinge homens e mulheres e se manifesta em várias idades. Apesar de ser indispensável para controlar a temperatura do corpo, especialmente durante a prática de exercícios físicos, o suor excessivo causa impacto significativo na vida profissional e emocional dessas pessoas. Os sintomas cessam durante o sono. O constrangimento, o isolamento, o incômodo físico, as alterações psicológicas, a baixa autoestima e outros problemas relacionados ao convívio social são exemplos das consequências que essa afecção pode causar a seus portadores.
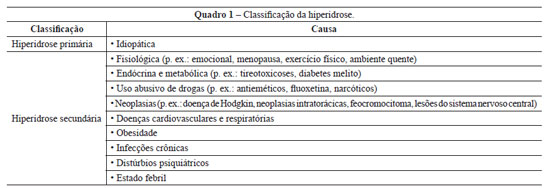
A hiperidrose primária é a forma mais comum, constituindo uma alteração idiopática, crônica, geralmente focal, bilateral e simétrica. Em 30% a 50% dos casos, há história familiar da afecção. Quando unilateral, atinge as axilas (21%) e mãos (6%). Está comumente associada à hiperatividade do sistema nervoso autônomo simpático, que gera hipertrofia glandular e hipersecreção das glândulas sudoríparas écrinas de determinadas áreas anatômicas. Atinge cerca de 1% da população, comprometendo tanto seu desempenho profissional como as relações de ordem social. A hiperidrose secundária está relacionada a uma doença de base. No Quadro 1 é apresentada a classificação da hiperidrose1.
O transtorno causado permite considerar a hiperidrose uma doença benigna, caracterizada por sudorese excessiva da testa (hiperidrose frontal), das mãos (hiperidrose palmar), dos pés (hiperidrose plantar) e das axilas (hiperidrose axilar). Pode ocorrer de maneira isolada, atingindo apenas uma determinada área anatômica (mãos, axilas, pés ou testa). Quando acomete mais de uma região anatômica, é chamada hiperidrose associada (por exemplo, palmar + axilar, palmar + plantar, etc.)2. Quando os sintomas da hiperidrose são graves, ocorre gotejamento espontâneo na região afetada, deixando a pele macerada. A sudorese intensa pode levar à presença de odor fétido, causado pela decomposição do suor e de restos celulares de bactérias e fungos, fenômeno denominado bromidrose3.
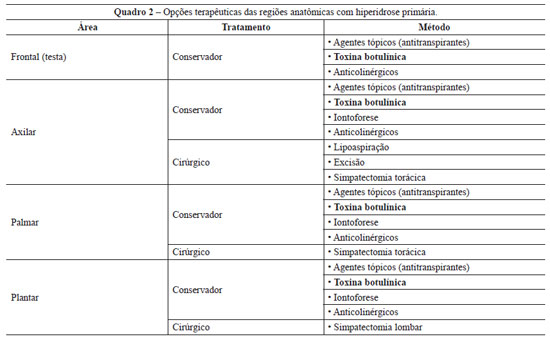
Considerando a história e os sinais clínicos da produção excessiva de suor, os quais normalmente têm início na adolescência, o diagnóstico é essencialmente clínico. A afecção acomete principalmente adultos jovens, e a história familiar está presente em 30% a 50% dos pacientes. A presença de hiperidrose ao longo dos anos gera tensão emocional, desencadeando processos repetitivos que levam ao agravamento dos sintomas, tornando cada vez mais difícil suportar e conviver com a doença. A esse conjunto de reações psicossomáticas, que desencadeiam o início, o círculo vicioso e o agravamento dos sintomas, alguns autores denominaram síndrome do gatilho da hiperidrose4,5. Na literatura, encontram-se basicamente duas maneiras de tratar a hiperidrose primária6: o tratamento conservador e o tratamento cirúrgico (Quadro 2).
- Tratamento conservador:
Agentes tópicos (antitranspirantes à base de cloridrato de alumínio): deve ser o tratamento de primeira escolha. Promove o bloqueio dos ductos excretores das glândulas écrinas. Tem a vantagem de ser bastante acessível, baixo custo, fácil aplicação e pode ser utilizado em associação com outros tratamentos. Entre os efeitos indesejados que podem surgir, destacam-se dermatite, manchas na pele, manchas nas roupas e necessidade de uso diário. Anticolinérgicos e sedativos: as drogas anticolinérgicas (por exemplo: oxibutinina, na dose de 5-15 mg/dia) são pouco utilizadas, em decorrência de seus efeitos colaterais (boca seca, visão turva, palpitações, retenção urinária, distúrbios da fala, do paladar, da mastigação e da deglutição), e não promovem a redução desejada da transpiração excessiva. O uso de sedativos e assistência psicológica ajudam a diminuir as secreções e as fobias sociais, mas agem muito pouco na hiperidrose. Iontoforese: embora seu mecanismo de ação não seja totalmente compreendido, pode causar bloqueio temporário do ducto do suor no estrato córneo, o que reduz a sudorese. Esse tratamento é pouco prático, doloroso (pequenos choques elétricos), e pode gerar lesões cutâneas. O efeito pode durar de 15 dias a 30 dias. Pode reduzir o suor em áreas específicas, mas tem que ser aplicado contínua e repetitivamente. Toxina botulínica: bloqueia a liberação do neurotransmissor acetilcolina, ou seja, a transmissão sináptica, produzindo desnervação química eficaz da glândula e cessação temporária da sudorese excessiva. É um tratamento de fácil realização, podendo ser aplicado com anestesia tópica, anestesia local, locorregional ou sedação. Como desvantagens, destacam-se o efeito terapêutico temporário (4 meses a 12 meses, com duração média de 7 meses), o custo elevado e o desconforto associado às injeções múltiplas7-9.
- Tratamento cirúrgico:
Excisão de tecido axilar: excisão do tecido subcutâneo, excisão de pele e tecido subcutâneo em bloco, e excisão de pele e do tecido subcutâneo subjacente. Não é recomendado porque pode causar cicatrizes inestéticas e retração cicatricial, com possível limitação da mobilidade articular. Lipoaspiração axilar subdérmica: causa rompimento do suprimento nervoso para as glândulas sudoríparas e remoção ou destruição de algumas das glândulas sudoríparas. Não tem o efeito terapêutico esperado, pois grande parte das glândulas sudoríparas que causam a hiperidrose mantém suas funções em decorrência de sua localização na derme. Pode causar hematomas, seromas, infecções, assimetrias, retrações da pele e alterações da mobilidade articular10. Simpatectomia torácica (videoassistida): é o único tratamento definitivo para hiperidrose tanto palmar como axilar. Promove a interrupção dos gânglios T2, T3 e T4 da cadeia simpática dorsal superior, levando à cessação definitiva de suor na distribuição do nervo. É um tratamento que necessita de internamento e deve ser realizado sob anestesia geral. As complicações e os efeitos colaterais são bastantes significativos, como sudorese compensatória irreversível (20% a 50%), baixa satisfação com os resultados, síndrome de Claude-Bernard-Horner, pneumotórax, hemotórax, assimetria de resultados, nevralgia intercostal, causalgia, resultados incompletos e complicações anestésicas11-13. Simpatectomia lombar retroperitoneoscópica (videoassistida): é eficaz no tratamento da hiperidrose plantar isolada ou persistente (compensatória após a simpatectomia torácica). O tratamento consiste na retirada dos nervos da cadeia simpática, localizados no abdome na porção anterolateral das vértebras lombares. Necessita de internamento e deve ser realizada sob anestesia geral. Pode levar a complicações, como lesões de estruturas adjacentes à cadeia simpática, distensão abdominal leve, neuralgia, causalgia, hipoestesia em coxa e virilha, limitação do movimento da perna, parestesias na parede abdominal anterolateral, alteração da libido, dispareunia, tromboembolismo pulmonar, hemorragias, arritmias e descompensação cardíaca, entre outras. Elimina definitivamente a hiperidrose plantar14,15.
O objetivo deste estudo foi observar os efeitos da toxina botulínica tipo A nos pacientes portadores de hiperidrose primária e demonstrar a técnica utilizada, as áreas de incidência da doença e a duração dos resultados obtidos com o tratamento.
MÉTODO
Realizou-se análise retrospectiva de 10 anos da utilização da toxina botulínica no tratamento da hiperidrose. Os critérios de exclusão do estudo compreenderam: pacientes portadores de doença sistêmica grave, sensibilidade à toxina botulínica, doenças neuromusculares (como miastenia grave e síndrome de Eaton-Lambert), uso de antibióticos do grupo dos aminoglicosídeos, gestantes, mulheres na fase da amamentação, uso de bloqueadores de canal de cálcio, relaxantes musculares e ácido acetilsalicílico, estado pós-operatório recente, e sinais inflamatórios ou infecciosos na pele ou nos locais de aplicação da toxina botulínica. Todos os pacientes haviam sido submetidos previamente a outros tratamentos, como utilização de agentes tópicos (antitranspirantes), sem obtenção do resultado esperado. Como opção terapêutica para esses doentes, foi empregado o tratamento conservador com injeções intradérmicas de toxina botulínica tipo A.
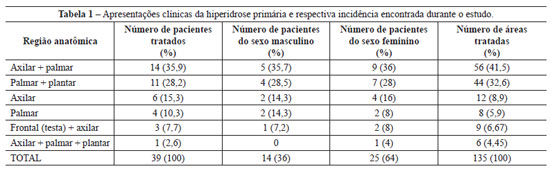
Foram tratados 39 pacientes portadores de hiperidrose primária, entre julho de 2000 e julho de 2010, com idade entre 16 anos e 41 anos (média de idade de 29 anos), sendo 14 (36%) do sexo masculino e 25 (64%), do sexo feminino. Desses pacientes, 32 (82%) eram brancos e 7 (18%), pardos. Todos os pacientes foram acompanhados durante 12 meses após as injeções intradérmicas de toxina botulínica. Os pacientes retornaram para nova observação após a primeira e a segunda semanas e depois de 2 meses, 6 meses e 12 meses. Foram tratadas, no total, 135 áreas. Para efeitos estatísticos, considerou-se a região frontal (testa) uma área; a região axilar bilateral, duas áreas; a região palmar bilateral, duas áreas; e a região plantar bilateral, duas áreas. No decorrer do estudo, foram tratados 10 (25,6%) pacientes com hiperidrose em 2 áreas, 3 (7,7%) pacientes com hiperidrose em 3 áreas, 25 (64,1%) pacientes com hiperidrose em 4 áreas e apenas 1 (2,6%) paciente com mais de 4 áreas comprometidas (Tabela 1). Cada região anatômica recebeu múltiplas injeções intradérmicas (multipontos) de toxina botulínica numa única sessão, em média a cada 7 meses.
Foi realizado teste de iodo-amido (teste de Minor) em todos os pacientes, para determinar a intensidade da hiperidrose e os locais mais afetados. Durante o teste de Minor, nas hiperidroses frontal, axilar, palmar e plantar, o paciente foi posicionado em decúbito dorsal, com os braços em abdução a 90 graus, e aplicada uma gaze embebida em iodopovidona 10% sobre a superfície cutânea das regiões com hiperidrose. Em seguida, foi polvilhada uma fina camada de amido de milho, aguardando-se de 5 minutos a 10 minutos. Nesse teste, as áreas comprometidas apresentam diferentes intensidades de reação. As áreas com hipersudorese reagem com o iodo e o amido, dando origem ao aparecimento de áreas puntiformes, de coloração violácea, escura, podendo ser coalescente ou em forma de múltiplos pontos.
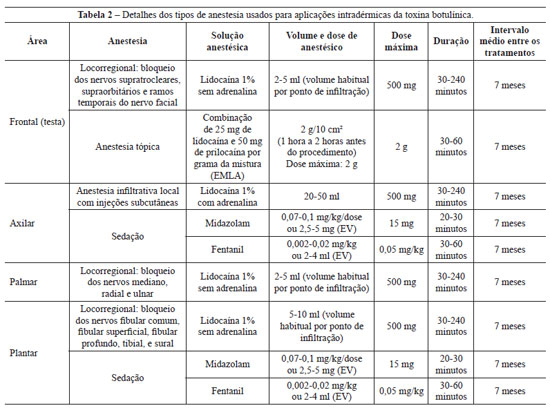
Neste estudo, foram realizadas injeções intradérmicas de toxina botulínica tipo A, sob anestesia tópica, anestesia infiltrativa local, anestesia locorregional ou sedação, dependendo do caso clínico, conforme demonstrado na Tabela 2.
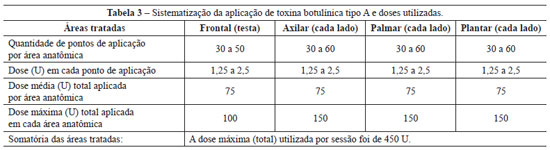
Para garantir boa cobertura e ação da toxina botulínica, foram demarcados múltiplos pontos, com distâncias de 1 cm a 2 cm um do outro. Conforme ilustrado na Tabela 3, a soma dos multipontos em cada região variou de 30 a 50 pontos na região frontal, de 30 a 60 pontos em cada lado da axila, de 30 a 60 pontos em cada lado palmar, e de 30 a 60 pontos em cada lado plantar. O conteúdo de 1 frasco com 100 unidades de toxina botulínica tipo A foi diluído em 4 ml de solução fisiológica 0,9%, obtendo-se assim uma concentração de 2,5 U para cada 0,1 ml.
Foram aplicadas injeções intradérmicas da solução diluída de toxina botulínica nas áreas previamente anestesiadas. Sempre que possível, foi utilizada seringa de 0,5 ml ou de 1 ml com sistema de bloqueio (Luer Lock) e agulha 30 G de 4 mm, acreditando ser suficiente para impedir o desperdício do medicamento e reduzir os riscos de injeções em locais e estruturas nobres indesejadas, situadas em planos mais profundos. A dose total, aplicada em cada região anatômica com hiperidrose, variou entre 37,5 U e 150 U, com dose média de 75 U para cada região tratada: palmar, axilar, plantar e frontal (testa). A dose (total) máxima aplicada em cada sessão foi de 450 U (Tabela 3). O tempo do procedimento variou de 20 minutos a 80 minutos, com média de 35 minutos por sessão.
Todas as injeções de toxina botulínica foram aplicadas em ambiente hospitalar, na maioria em regime ambulatorial. Em 3 pacientes, em decorrência da labilidade emocional e ansiedade, foi realizado tratamento sob sedação, em centro cirúrgico, com apoio de anestesiologista: 1 paciente do sexo feminino com hiperidrose axilar-palmar-plantar, 1 paciente do sexo masculino com hiperidrose axilar-palmar, e 1 paciente do sexo feminino com hiperidrose palmar-plantar.
As Figuras 1 a 9 ilustram a sistematização da injeção intradérmica de toxina botulínica tipo A, os resultados com o teste de iodo-amido (teste de Minor) e a incidência dessa afecção.
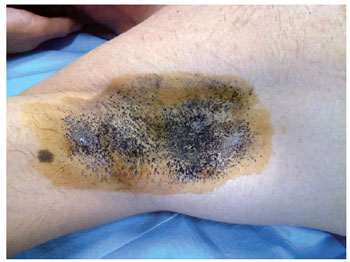
Figura 1 - Teste de Minor na hiperidrose axilar direita.
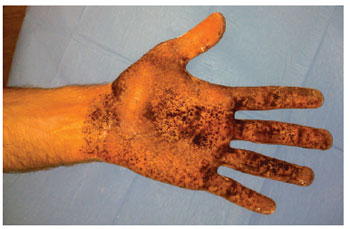
Figura 2 - Teste de Minor na hiperidrose palmar esquerda.
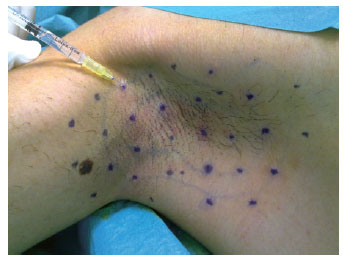
Figura 3 - Pontos equidistantes 1 cm a 2 cm, na região axilar, para injeções intradérmicas de toxina botulínica tipo A.
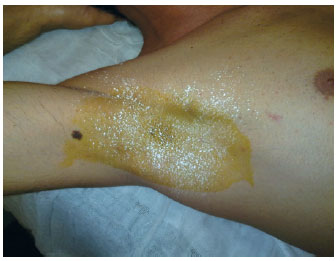
Figura 4 - Resultado do controle da hiperidrose axilar após o oitavo dia das injeções de toxina botulínica.
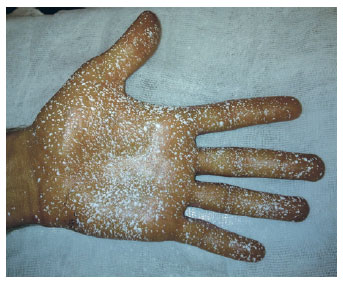
Figura 5 - Resultado de controle da hiperidrose palmar após o oitavo dia das injeções de toxina botulínica.
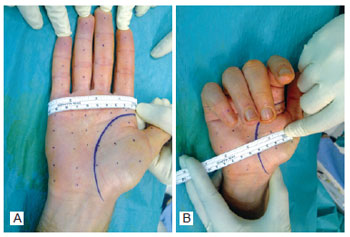
Figura 6 - Marcação dos pontos de injeção de toxina botulínica tipo A na região palmar bilateral, equidistantes 1 cm a 2 cm.
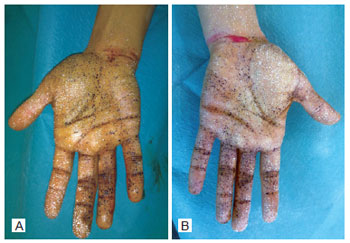
Figura 7 - Teste de Minor antes da realização de bloqueio anestésico regional e da administração de injeções intradérmicas de toxina botulínica.
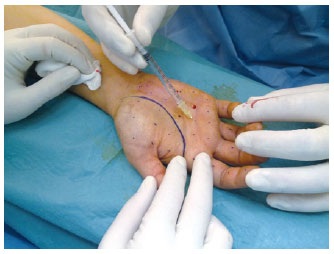
Figura 8 - Injeções intradérmicas na região palmar após bloqueio anestésico regional no punho.
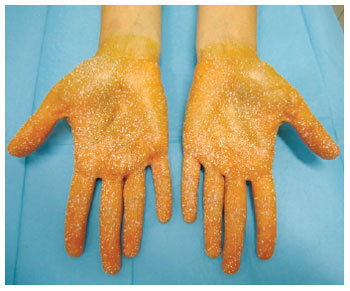
Figura 9 - Resultado evidenciando melhora do quadro de hiperidrose depois de 8 meses da injeção intradérmica de toxina botulínica tipo A.
RESULTADOS
A apresentação clínica mais comum foi a axilar-palmar, representando 35,9%, seguida pela palmar-plantar (28,2%), pela axilar isolada (15,3%) e pela palmar isolada (10,3%) (Tabela 1 e Figura 10). Observou-se efeito terapêutico a partir do terceiro dia, com redução dos sintomas de aproximadamente 50% na primeira semana de tratamento, e de até 94% após a segunda semana de tratamento. Apenas 2 (5,2%) pacientes, um com hiperidrose axilar-palmar e outro com hiperidrose axilar-palmar-plantar, necessitaram de pequenas doses de reforço das injeções intradérmicas de toxina botulínica para tratar áreas residuais de sudorese excessiva, administradas 2 meses após a primeira sessão de tratamento. A redução dos sintomas da hiperidrose variou entre 4 meses e 12 meses. A duração média da redução dos sintomas, com base nos estudos de seguimento e observação dos doentes, foi de 7 meses. Quanto aos resultados, 95,3% dos pacientes declararam estar muito satisfeitos, mesmo sendo um tratamento temporário.
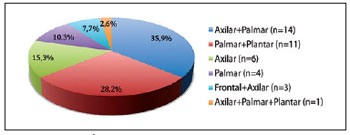
Figura 10 - Áreas comprometidas pela hiperidrose primária nos 39 pacientes do estudo. n = número de pacientes.
Em 6 (20%) pacientes, logo após as injeções intradérmicas nas regiões palmares, surgiram equimoses em alguns pontos das injeções e parestesias de mãos e dedos, bilateralmente, com regressão e desaparecimento espontâneo dos sintomas até a segunda semana.
Apenas 2 (6,7%) pacientes apresentaram equimoses em alguns pontos das injeções e parestesias de mãos e dedos, associados a dor neuropática e diminuição da força dos movimentos intrínsecos da mão, bilateralmente. Não houve qualquer evidência de déficit vascular de mãos e dedos. Foram prescritos ibuprofeno 600 mg a cada 12 horas, por via oral, e sessões de fisioterapia. A força dos músculos retornou ao normal em 72 horas e os demais sintomas regrediram completamente até a segunda semana. Nenhum caso de hiperidrose compensatória foi observado. A mortalidade foi nula.
DISCUSSÃO
Durante a consulta, o cirurgião plástico deve avaliar qual o método mais indicado para cada caso, escolhendo entre o tratamento conservador e o cirúrgico. É imprescindível a clareza nas explicações das particularidades de cada tratamento, sem deixar de considerar os riscos, as complicações e os efeitos colaterais permanentes ou temporários de cada tratamento.
É importante compreender as motivações e as expectativas dos pacientes antes da escolha da opção terapêutica, orientando e explicando sobre as possíveis complicações e limitações de cada tratamento. Os pacientes não estão livres de efeitos colaterais, complicações e necessidade de nova intervenção, dependendo do tratamento instituído; portanto, a avaliação criteriosa de cada caso é indispensável.
O tratamento conservador com injeções de toxina botulínica tipo A tem elevado grau de satisfação e baixo índice de complicações ou efeitos colaterais16,17. Por outro lado, o tratamento cirúrgico tem riscos elevados, efeitos colaterais permanentes, e complicações, como hiperidrose compensatória, pneumotórax, hemotórax, síndrome de Horner, hematomas, assimetrias de resultados e grau de satisfação variável dos doentes18. Recentemente, Boscardim et al.19 questionaram se a remoção de um distúrbio para criar outro seria racional, pois o tratamento cirúrgico da hiperidrose (simpatectomia videoassistida), embora definitivo, seguro e eficaz, causa aumento da sudorese (sudorese compensatória) em outras partes do corpo em 67% a 85% dos pacientes20.
Considerando que nessa afecção as glândulas sudoríparas écrinas estão hipertrofiadas e hipersecretoras, especialistas têm utilizado a toxina botulínica para conseguir o bloqueio da transmissão sináptica sobre as glândulas, interrompendo os sintomas da hiperidrose. Com a ação da toxina botulínica, provavelmente esse bloqueio causa atrofia e involução dessas glândulas sudoríparas écrinas15.
No presente estudo, a duração média dos efeitos da toxina botulínica para a hiperidrose foi de aproximadamente 7 meses, embora alguns pacientes tenham reportado benefícios por até 12 meses. Esse efeito prolongado decorre, possivelmente, da utilização de terapia cognitivo-comportamental em associação à toxina botulínica, que pode reduzir a chance de retorno dos sintomas da hiperidrose após o término da ação da toxina21.
Apenas 2 pacientes apresentaram queixas temporárias de equimoses, parestesias, dor e diminuição da força dos músculos intrínsecos das mãos, bilateralmente, as quais foram relacionadas a provável microtrauma de estruturas nervosas e vasculares durante o bloqueio anestésico no punho. Não pode ser descartada a hipótese de síndrome dolorosa complexa regional, dor neuropática, também chamada de distrofia simpático-reflexa e causalgia, provocada pelo trauma de nervos periféricos durante a infiltração do anestésico. Em todos os pacientes incluídos neste estudo, houve regressão completa dos sintomas, sem registro de sequelas. Baron e Zloty22, em 2009, relataram caso clínico com síndrome dolorosa complexa regional após infiltração no punho para bloqueio anestésico dos nervos periféricos para tratamento de hiperidrose palmar, que regrediu após o tratamento clínico e sessões de fisioterapia23.
A apresentação clínica mais comum neste estudo foi a axilar-palmar (35,9%), seguida da palmar-plantar (28,2%), da axilar isolada (15,3%) e da palmar isolada (10,3%), enquanto Grunfeld et al.24 reportaram maior incidência da hiperidrose axilar (51%), seguida da plantar (30%), da palmar (24%) e da frontal (10%).
CONCLUSÃO
O tratamento da hiperidrose primária com injeções intradérmicas de toxina botulínica tipo A mostrou-se uma opção bastante eficaz, segura, pouco invasiva, com alto grau de satisfação, permitindo aos doentes o retorno às atividades profissionais no mesmo dia. É um método preciso e de fácil realização, após treinamento adequado. Os efeitos colaterais e as complicações são temporários, pouco frequentes e regridem sem deixar sequelas. O custo ainda é bastante elevado. O bloqueio sináptico provocado pela toxina botulínica, provavelmente, causa atrofia e involução das glândulas sudoríparas. Esses efeitos, associados à melhora do estado emocional e da autoestima dos doentes, retardam o reaparecimento dos sintomas da hiperidrose, proporcionando melhora de sua qualidade de vida.
REFERÊNCIAS
1. Haider A, Solish N. Focal hyperhidrosis: diagnosis and management. CMAJ. 2005;172(1):69-75.
2. Glaser DA, Hebert AA, Pariser DM, Solish N. Primary focal hyperhidrosis: scope of the problem. Cutis. 2007;79(5 Suppl):5-17.
3. Klein AW. Treatment of dyshidrotic hand dermatitis with intradermal botulinum toxin. J Am Acad Dermatol. 2004;50(1):153-4.
4. Connor KM, Cook JL, Davidson JR. Botulinum toxin treatment of social anxiety disorder with hyperhidrosis: a placebo-controlled double-blind trial. J Clin Psychiatry. 2006;67(1):30-6.
5. Francischelli NM. A técnica de multipontos para controle da hiperidrose axilar, palmar e frontal (região frontal) com a toxina botulínica: a síndrome do gatilho da hiperidrose. In: Yamaguchi C, ed. Procedimentos estéticos minimamente invasivos II. São Paulo: Santos; 2006. p. 87-98.
6. Atkins JL, Butler PE. Hyperhidrosis: a review of current management. Plast Reconstr Surg. 2002;110(1):222-8.
7. Rohrich RJ, Janis JE, Fagien S, Stuzin JM. The cosmetic use of botulinum toxin. Plast Reconstr Surg. 2003;112(5 Suppl):177S-88S.
8. Huang W, Foster JA, Rogachefsky AS. Pharmacology of botulinum toxin. J Am Acad Dermatol. 2000;43(2 Pt 1):249-59.
9. Kinkelin I, Hund M, Naumann M, Hamm H. Effective treatment of frontal hyperhidrosis with botulinum toxin A. Br J Dermatol. 2000;143(4):824-7.
10. Dornelas M, Machado D, Gonçalves A, Maués GL, Correa MPD. Tratamento da hiperidrose axilar com lipoaspiração. Rev Bras Cir Plast. 2008;23(3):145-8.
11. Cardoso PO, Lacerda KC, Mendes CM, Petroianu A, Resende M, Alberti LR. Avaliação de pacientes submetidos a tratamento cirúrgico de hiperidrose palmar quanto à qualidade de vida e ao surgimento de hiperidrose compensatória. Rev Col Bras Cir. 2009;36(1):14-8.
12. Araújo CA, Azevedo IM, Ferreira MA, Ferreira HP, Dantas JL, Medeiros AC. Compensatory sweating after thoracoscopic sympathectomy: characteristics, prevalence and influence on patient satisfaction. J Bras Pneumol. 2009;35(3):213-20.
13. Wilson MJ, Magee TR, Galland RB, Dehn TC. Results of thoracoscopic sympathectomy for the treatment of axillary and palmar hyperhidrosis with respect to compensatory hyperhidrosis and dry hands. Surg Endosc. 2005;19(2):254-6.
14. Montessi J, Almeida EP, Vieira JP, Abreu MM, Souza RLP, Montessi OVD. Simpatectomia torácica por videotoracoscopia para tratamento da hiperidrose primária: estudo retrospectivo de 521 casos comparando diferentes níveis de ablação. J Bras Pneumol. 2007;33(3):248-54.
15. Loureiro MP, Roman N, Weigmann SC, Fontana A, Boscardim PB. Simpatectomia lombar retroperitoneoscópica para tratamento de hiperidrose plantar. Rev Col Bras Cir. 2007;34(4):222-4.
16. Goldman A. Toxina botulínica na cirurgia plástica: indicações e experiências em 1200 áreas tratadas. Rev Bras Cir Plast. 1999;14(2):21-30.
17. Goldman A. Treatment of axillary and palmar hyperhidrosis with botulinum toxin. Aesthetic Plast Surg. 2000;24(4):280-2.
18. Young O, Neary P, Keaveny TV, Mehigan D, Sheehan S. Evaluation of the impact of transthoracic endoscopic sympathectomy on patients with palmar hyperhydrosis. Eur J Vasc Endovasc Surg. 2003;26(6):673-6.
19. Boscardim PCB, Oliveira RA, Oliveira AAFR, Souza JM, Carvalho RG. Simpatectomia torácica ao nível de 4a e 5a costelas para o tratamento de hiper-hidrose axilar. J Bras Pneumol. 2011;37(1):6-12.
20. Gemperli R, Gimenez RP, Salles AG, Ferreira MC. Análise retrospectiva das alterações das rugas faciais após aplicações seriadas de toxina botulínica tipo A. Rev Bras Cir Plast. 2010;25(2):297-303.
21. Lessa LR, Fontenelle LF. Botulinum toxin as a treatment for social phobia with hyperidrosis. Rev Psiq Clín. 2011;38(2):84-6.
22. Baron JA, Zloty DM. Bilateral type 1 complex regional pain syndrome after local nerve blocks for palmar hyperhidrosis. Dermatol Surg. 2009;35(5):885-7.
23. Stanton-Hicks M. Complex regional pain syndrome. Anesthesiol Clin North America. 2003;21(4):733-44.
24. Grunfeld A, Murray CA, Solish N. Botulinum toxin for hyperhidrosis: a review. Am J Clin Dermatol. 2009;10(2):87-102.
1. Membro titular da Sociedade Brasileira de Cirurgia Plástica (SBCP), da Sociedade Ibero Latino Americana de Cirurgia Plástica, da Sociedade Portuguesa de Queimaduras, da Sociedade Portuguesa de Cirurgia Plástica e da Sociedade Brasileira de Queimaduras, membro especialista do Colégio de Cirurgia Plástica Reconstrutiva e Estética da Ordem dos Médicos de Portugal, assistente hospitalar de Cirurgia Plástica do Centro Hospitalar de Lisboa Central, Lisboa, Portugal.
2. Médico residente do Serviço de Cirurgia Plástica do Centro Hospitalar de Lisboa Central, Lisboa, Portugal.
Correspondência para:
Gilberto Marcos Dias dos Reis
Av. Placidino Brigagão, 1.040 - ap. 51 - Centro
São Sebastião do Paraíso, MG, Brasil - CEP 37950-000
E-mail: gilbertoreis25@hotmail.com
Artigo submetido pelo SGP (Sistema de Gestão de Publicações) da RBCP.
Artigo recebido: 24/2/2011
Artigo aceito: 8/9/2011
Trabalho realizado no Serviço de Cirurgia Plástica do Centro Hospitalar de Lisboa Central, Lisboa, Portugal.


 Read in Portuguese
Read in Portuguese
 Read in English
Read in English
 PDF PT
PDF PT
 Print
Print
 Send this article by email
Send this article by email
 How to Cite
How to Cite
 Mendeley
Mendeley
 Pocket
Pocket
 Twitter
Twitter